DECE 2 (Important Questions)-IGNOU-ORSP
Welcome To
Odisha Regional Study Point
We Allows the best competitive exam preparation for SSC,BANKING, RAILWAY &Other State Exam(CT, BE.d) DECE(IGNOU) In ଓଡ଼ିଆ Language…
Why opt ORSP?
✅Daily Free Live class
✅Daily Free practice Quiz
✅FREE Live Tests Quiz
✅Performance Analysis
✅All Govt Exams are Covered
Join With us As per Schedule
And
Happy Learning…
Thank You
ORSP
(9502052059)
Join Special Class(Google meet) (8.45AM-9.45AM)
DECE 2 (Important Questions)-IGNOU-ORSP
Q1। “भोजन”, “पोषक तत्व” और “पोषण” शब्दों को परिभाषित करें(5 MARK)
उत्तर:। भोजन: खाद्य पदार्थ, जिसमें प्रोटीन, कार्बोहाइड्रेट, वसा, और अन्य शामिल होते हैं
एक जीव के शरीर में पोषक तत्वों का उपयोग विकास और महत्वपूर्ण प्रक्रियाओं को बनाए रखने के लिए और
मूल ऊर्जा। शरीर द्वारा भोजन का अवशोषण और उपयोग मौलिक है
पोषण और पाचन द्वारा सुविधा है। पौधे, जो सौर ऊर्जा को भोजन में परिवर्तित करते हैं
प्रकाश संश्लेषण द्वारा, प्राथमिक खाद्य स्रोत हैं। पौधों पर खिलाने वाले जानवर अक्सर सेवा करते हैं
अन्य जानवरों के लिए भोजन के स्रोत। पदार्थ के स्थानान्तरण के अनुक्रम के बारे में अधिक जानने के लिए
और जीव से जीव के लिए भोजन के रूप में ऊर्जा, खाद्य श्रृंखला देखें।
शिकार और सभा, बागवानी, देहातीपन और विकास
कृषि प्राथमिक साधन है जिसके द्वारा मनुष्यों को उनके अनुकूल बनाया गया है
खुद को खिलाने के लिए वातावरण। भोजन ने लंबे समय तक संस्कृति के वाहक के रूप में कार्य किया है
मानव समाज और वैश्वीकरण के लिए एक प्रेरणा शक्ति है। यह विशेष रूप से था
यूरोपीय व्यापार और औपनिवेशिक विस्तार के शुरुआती चरणों के दौरान मामला, जब
गर्म लाल मिर्च, मक्का (मक्का), और मीठे आलू जैसे खाद्य पदार्थ फैल गए
अफ्रीका और एशिया के लिए पूरे फ़ुरोपे।
पोषक तत्व: एक पोषक तत्व एक जीव द्वारा उपयोग किया जाने वाला पदार्थ है, जो जीवित रहने, बढ़ने और
प्रजनन करते हैं। आहार पोषक तत्वों के सेवन की आवश्यकता जानवरों पर लागू होती है,
पौधों, कवक और प्रोटिस्ट। पोषक तत्वों को चयापचय के लिए कोशिकाओं में शामिल किया जा सकता है
गैर-कोशिकीय संरचना बनाने के लिए कोशिकाओं द्वारा उद्देश्य या उत्सर्जित, जैसे
बाल, तराजू, पंख, या एक्सोस्केलेटन। कुछ पोषक तत्वों को चयापचय में परिवर्तित किया जा सकता है
ऊर्जा जारी करने की प्रक्रिया में छोटे अणुओं के लिए, जैसे कि
कार्बोहाइड्रेट, लिपिड, प्रोटीन और किण्वन उत्पाद (इथेनॉल या सिरका),
पानी और कार्बन डाइऑक्साइड के अंत-उत्पादों के लिए अग्रणी। सभी जीवों को पानी की आवश्यकता होती है।
जानवरों के लिए आवश्यक पोषक तत्व ऊर्जा स्रोत हैं, अमीनो एसिड के कुछ
प्रोटीन बनाने के लिए संयुक्त कर रहे हैं, फैटी एसिड, विटामिन और कुछ का एक सबसेट
खनिज। पौधों को जड़ों के माध्यम से अवशोषित अधिक विविध खनिजों की आवश्यकता होती है, साथ ही कार्बन
डाइऑक्साइड और ऑक्सीजन पत्तियों के माध्यम से अवशोषित। कवक मृत या जीवित कार्बनिक पर रहते हैं
पदार्थ और उनके मेजबान से पोषक तत्वों की जरूरतों को पूरा करते हैं। विभिन्न प्रकार के जीव हैं
विभिन्न आवश्यक पोषक तत्व। एस्कॉर्बिक एसिड (विटामिन सी) आवश्यक है, इसका अर्थ है
मनुष्यों और कुछ अन्य जानवरों की प्रजातियों के लिए पर्याप्त मात्रा में सेवन किया जाना चाहिए,
लेकिन सभी जानवरों और पौधों को नहीं, जो करने में सक्षम हैं
इसे संश्लेषित करें। पोषक तत्व कार्बनिक या अकार्बनिक हो सकते हैं: कार्बनिक यौगिकों में शामिल हैं
अधिकांश यौगिकों में कार्बन होता है, जबकि अन्य सभी रसायन अकार्बनिक होते हैं।
अकार्बनिक पोषक तत्वों में लोहा, सेलेनियम और जस्ता जैसे पोषक तत्व शामिल हैं, जबकि कार्बनिक
पोषक तत्वों में कई अन्य, ऊर्जा प्रदान करने वाले यौगिक और विटामिन शामिल हैं।
पोषण: पोषण वह विज्ञान है जो पोषक तत्वों और अन्य पदार्थों की व्याख्या करता है
रखरखाव, विकास, प्रजनन, स्वास्थ्य और रोग के संबंध में भोजन
जीव। इसमें भोजन का सेवन, अवशोषण, आत्मसात, जैवसंश्लेषण, अपचय शामिल हैं
और उत्सर्जन। एक जीव का आहार वह है जो वह खाता है, जो काफी हद तक निर्धारित होता है
उपलब्धता और खाद्य पदार्थों की शुद्धता। मनुष्यों के लिए, एक स्वस्थ आहार शामिल है
भोजन और भंडारण विधियों की तैयारी जो ऑक्सीकरण से पोषक तत्वों को संरक्षित करते हैं,
गर्मी या लीचिंग, और यह खाद्य जनित बीमारियों के जोखिम को कम करता है। सात प्रमुख
मानव पोषक तत्वों की कक्षाएं कार्बोहाइड्रेट, वसा, फाइबर, खनिज, प्रोटीन, हैं
विटामिन, और पानी। पोषक तत्वों को या तो मैक्रोन्यूट्रिएंट के रूप में वर्गीकृत किया जा सकता है या
सूक्ष्म पोषक तत्व (कम मात्रा में आवश्यक)। मनुष्यों में, एक अस्वास्थ्यकर आहार
अंधापन, एनीमिया, स्कर्वी, प्रीटरम जैसी कमी से होने वाली बीमारियों का कारण बन सकता है
जन्म, अभी भी जन्म और cretinism, या पोषक तत्व अतिरिक्त स्वास्थ्य-धमकी की स्थिति
जैसे कि मोटापा और चयापचय सिंड्रोम; और इस तरह की आम पुरानी प्रणालीगत
हृदय रोग, मधुमेह और ऑस्टियोपोरोसिस के रूप में रोग। पोषण के तहत
तीव्र मामलों में बर्बाद करने के लिए नेतृत्व कर सकते हैं, और की स्टंटिंग
कुपोषण के पुराने मामलों में मार्समस।
उत्तर:। स्वास्थ्य की उपरोक्त अवधारणाएं विश्व स्वास्थ्य संगठन में सन्निहित हैं
(WHO) (1948) स्वास्थ्य की परिभाषा, जो इस प्रकार है:
“स्वास्थ्य पूर्ण शारीरिक, मानसिक और सामाजिक कल्याण की अवस्था है और केवल नहीं है
बीमारी या दुर्बलता की अनुपस्थिति। “
हाल के वर्षों में, इस परिभाषा का विस्तार करने के लिए नेतृत्व करने की क्षमता को शामिल किया गया है
“सामाजिक और आर्थिक रूप से उत्पादक जीवन”।
जबकि स्वास्थ्य की डब्ल्यूएचओ परिभाषा एक है जो सबसे व्यापक रूप से स्वीकार की जाती है, यह भी है
कुछ सीमाएँ। क्या आप उन्हें पहचान सकते हैं? हां, एक खामी की अनुपस्थिति है
मापने योग्य शब्द। उदाहरण के लिए, क्या हम “मानसिक कल्याण” या को माप सकते हैं
किसी व्यक्ति की “सामाजिक भलाई” और यह तय करना कि क्या वह पूर्ण है? असल में ऐसा नहीं है!
एक और आलोचना यह है कि स्वास्थ्य को “राज्य” के रूप में परिभाषित नहीं किया जा सकता है। इसके बजाय, यह होना चाहिए
बदलते परिवेश में लोगों के निरंतर समायोजन की प्रक्रिया के रूप में देखा जाता है
और जीवन की माँग।
इसके अलावा, कई मानते हैं कि डब्ल्यूएचओ द्वारा परिभाषित स्वास्थ्य, एक आदर्शवादी लक्ष्य है
एक यथार्थवादी की तुलना में। ऐसे समय होते हैं जब हम किसी संक्रमण से पीड़ित होते हैं या
हमारे काम पर ध्यान केंद्रित करना, या किसी चीज़ के बारे में चिंतित होना। हम कितनी बार दावा कर सकते हैं
पूर्ण शारीरिक, मानसिक और सामाजिक कल्याण की स्थिति में हो? कुछ विचार करते हैं
डब्लूएचओ रोजमर्रा की मांगों के लिए अप्रासंगिक है क्योंकि कोई भी स्वस्थ नहीं है।
यही है, अगर हम इस परिभाषा का पालन करते हैं, तो हम में से अधिकांश बीमार हैं!
हालांकि, ऊपर उल्लिखित सीमाओं के बावजूद, स्वास्थ्य की अवधारणा
डब्लूएचओ द्वारा परिभाषित इसके निहितार्थ में व्यापक और सकारात्मक है। यह मानक निर्धारित करता है;
“सकारात्मक स्वास्थ्य” का मानक, जिसके प्रति हम सभी को प्रयास करना चाहिए।
अब सकारात्मक स्वास्थ्य क्या है? आप जानते हैं कि स्वास्थ्य की डब्ल्यूएचओ परिभाषा
स्वास्थ्य-शारीरिक, मानसिक और सामाजिक के 3 आयामों की परिकल्पना करता है। भोग करने वाला व्यक्ति
इन तीनों स्तरों पर स्वास्थ्य को सकारात्मक स्वास्थ्य की स्थिति में कहा जाता है। इसकी अवधारणा
सकारात्मक स्वास्थ्य का तात्पर्य “शरीर और मन के सही कार्य में” की धारणा है
सामाजिक वातावरण “। ऐसी अवस्था में, जैविक रूप से, शरीर का प्रत्येक अंग और अंग होता है
इष्टतम क्षमता और सही सद्भाव में कार्य करना; मनोवैज्ञानिक रूप से, द
व्यक्तिगत रूप से भलाई की भावना महसूस करता है, और सामाजिक रूप से, भागीदारी में उसकी क्षमता
सामाजिक प्रणाली इष्टतम हैं।
प्रश्न 3। स्वास्थ्य के विभिन्न आयामों का संक्षेप में वर्णन करें।
उत्तर:।
ये WHO परिभाषा में उद्धृत स्वास्थ्य के घटक हैं। के अतिरिक्त,
हम स्वास्थ्य आध्यात्मिक के कुछ नए आयामों पर एक नज़र डालेंगे
व्यावसायिक। जैसा कि हम देखेंगे, ये सभी आयाम निकटता से संबंधित हैं और बातचीत करते हैं
एक दूसरे के साथ।
शारीरिक आयाम: शारीरिक कल्याण का अर्थ है एक ऐसी स्थिति जिसमें प्रत्येक कोशिका और
अंग शरीर के बाकी हिस्सों के साथ इष्टतम क्षमता और सामंजस्य पर काम कर रहा है।
यह स्वास्थ्य का एक बहुत महत्वपूर्ण घटक है। और वास्तव में, व्यावहारिक रूप से, आम तौर पर
जब हम कहते हैं कि एक व्यक्ति स्वस्थ है, तो हम इस आयाम का उल्लेख कर रहे हैं। शारीरिक
स्वास्थ्य की पहचान और वर्णन करना तुलनात्मक रूप से आसान है।
किसी व्यक्ति की शारीरिक भलाई के कुछ लक्षण हैं:
चमकदार बाल

स्वस्थ खोपड़ी

 साफ त्वचा
साफ त्वचा
उज्ज्वल, स्पष्ट आँखें

कंकाल की कोई खराबी नहीं
वजन ऊंचाई और उम्र के लिए सामान्य है
अच्छी तरह से विकसित और दृढ़ मांसपेशियों
चिकनी, आसान, समन्वित शरीर की हरकतें
आंत्र और मूत्राशय की नियमित गतिविधियों
अच्छी रूचि

गहरी नींद

ऐसी स्थिति में, शरीर के अंग सामान्य आकार के होते हैं और सामान्य रूप से कार्य करते हैं, और
सभी इंद्रियां (जैसे कि दृष्टि और श्रवण) बरकरार हैं।
शारीरिक स्वास्थ्य का आकलन नैदानिक परीक्षण, आहार जैसे उपायों से किया जा सकता है
और पोषण संबंधी मूल्यांकन और प्रयोगशाला जांच। आपको पता होना चाहिए कि यह
स्वास्थ्य का यह आयाम है जो सबसे अधिक ध्यान आकर्षित कर रहा है।
मानसिक आयाम: मानसिक स्वास्थ्य कुल स्वास्थ्य का एक महत्वपूर्ण घटक है। यह बुनियादी है
वास्तविकता के साथ, दूसरों के साथ और दूसरों के साथ प्रभावी ढंग से व्यवहार करना। केवल एक मानसिक रूप से
स्वस्थ व्यक्ति अपनी जीवन समस्याओं को इस तरह से पूरा करने में सक्षम है जैसे कि उसे प्रदान करना
व्यक्तिगत संतुष्टि की भावना और के कल्याण के लिए संतोषजनक योगदान करने के लिए
समाज। एक व्यक्ति जो मानसिक रूप से स्वस्थ है, वह वह है जो अकारण मुक्त है
आंतरिक संघर्ष और निर्णय लेने में सक्षम है अपनी क्षमताओं के बारे में आश्वस्त है
लेकिन पहचानता है कि उसके दोषों के अनुसार उच्च आत्मसम्मान जिम्मेदारियों को मानता है
उसकी क्षमता और उनकी उपलब्धि में संतुष्टि पाता है की आदत में नहीं है
हर समय स्वयं की निंदा या दया करना, बिना किसी स्थिति को संभालने में सक्षम है
बहुत ज्यादा परेशान होना या तनाव होना उसकी भावनाओं पर अच्छा नियंत्रण रखता है और अंदर नहीं देता
भय, ईर्ष्या, क्रोध या अपराध की मजबूत भावनाओं के लिए अक्सर स्थितियों और के लिए अनुकूल है
लोग दूसरों की भावनात्मक जरूरतों के प्रति संवेदनशील होते हैं जो दूसरों के साथ व्यवहार करते हैं
विचार अच्छी तरह से समायोजित है और दूसरों के साथ अच्छी तरह से मिलता है।
यह निर्धारित करना मुश्किल है कि कोई व्यक्ति अब मानसिक रूप से स्वस्थ नहीं है, जैसा कि यह भी है
जब वह सीमा होती है तो वह स्पष्ट नहीं होती है। आप किसी के बारे में क्या कहेंगे
किसके पास आत्मसम्मान की कमी है या वह अशोभनीय है? सीमा स्पष्ट रूप से एक महत्वपूर्ण है
कसौटी और जैसा कि सामान्य रूप से स्वास्थ्य का सच है, मानसिक स्वास्थ्य केवल मानसिक अभाव नहीं है
बीमारी। तो जो महत्वपूर्ण है वह सिर्फ नकारात्मक गुणों की अनुपस्थिति नहीं है, बल्कि
सकारात्मक लोगों की उपस्थिति। जैसे-जैसे चीजें खड़ी होती हैं, मानसिक स्वास्थ्य का हमारा ज्ञान अभी भी है
अधूरा और हमारे पास मानसिक स्वास्थ्य को मापने के लिए सटीक उपकरण नहीं हैं।
तथ्य यह है कि मानसिक कल्याण और शारीरिक भलाई परस्पर जुड़े हुए हैं
अवलोकन। यह एक ध्वनि में ध्वनि मन की प्राचीन अवधारणा द्वारा भी सुझाया गया है
तन। खराब मानसिक स्वास्थ्य शारीरिक स्वास्थ्य और इसके विपरीत को प्रभावित करता है।
शारीरिक विकारों में मनोवैज्ञानिक कारक प्रमुख भूमिका निभाते हैं
पेट के अल्सर की तरह,
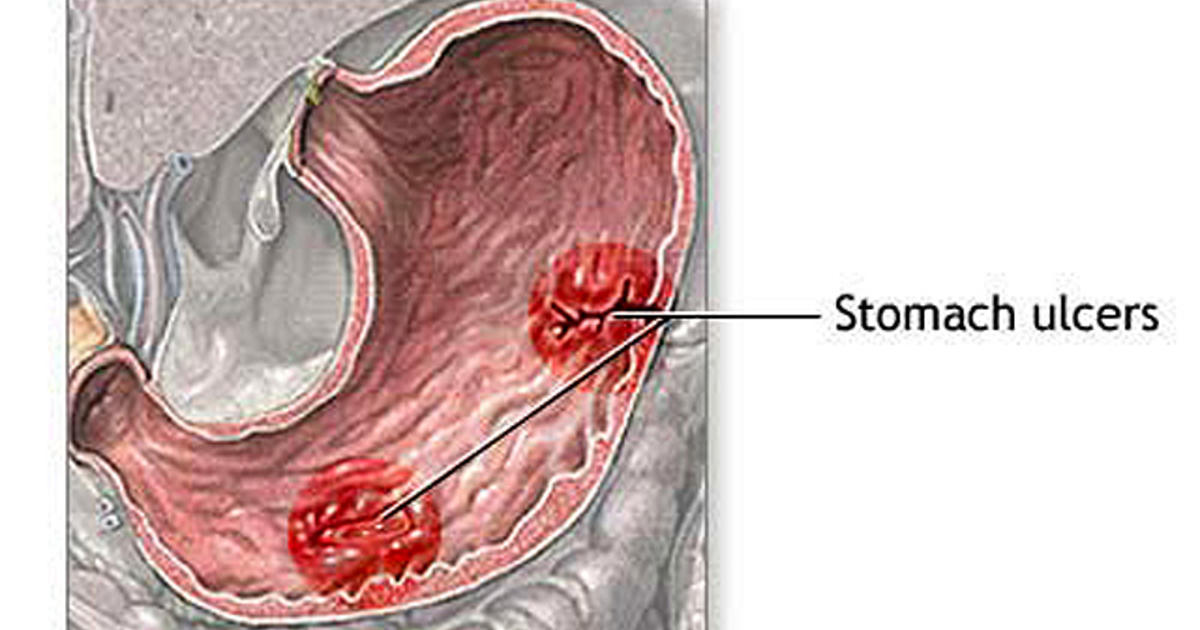
दमा

अर्थात्, शारीरिक बीमारियाँ मानसिक स्वास्थ्य को कैसे प्रभावित कर सकती हैं? एक बच्चे के पीड़ित के बारे में सोचो
क्रोनिक किडनी की समस्या या जन्मजात हृदय की स्थिति से। उसकी स्वास्थ्य स्थिति
उसकी गतिविधि स्तर, उसकी स्कूली शिक्षा और उसकी मित्रता को प्रभावित करने की संभावना है।
सामाजिक आयाम: किसी व्यक्ति का स्वास्थ्य केवल उसका शारीरिक और मानसिक कल्याण नहीं है।
एक स्वस्थ व्यक्ति को उस समुदाय में अच्छी तरह से समायोजित किया जाना चाहिए जिसमें वह एक हिस्सा है
और उसके समुदाय की बेहतरी के लिए कार्य करने में सक्षम होना चाहिए।
स्वास्थ्य के सामाजिक आयाम में व्यक्ति की खुद को देखने की क्षमता शामिल है
एक बड़े समुदाय का सदस्य, उसके पारस्परिक की मात्रा और गुणवत्ता
दूसरों के साथ संबंध और समुदाय के साथ उसकी भागीदारी की सीमा।
उसे अपने सामाजिक दायित्वों को पूरा करना चाहिए। इनमें परिवार के लिए दायित्व शामिल हैं
साथ ही समुदाय। इसके अतिरिक्त, उसे दूसरों से संबंधित होने में सक्षम होना चाहिए, अर्थात
दूसरों की मदद करें और उनका साथ पाएं।
मानसिक स्वास्थ्य के मामले में, जबकि सामाजिक रूप से स्वास्थ्य के चरम रूप आसान हैं
पहचान, मामूली विचलन के बारे में सच नहीं है। हम सब पहचान लेते
सामाजिक रूप से बीमार व्यक्तियों के रूप में अपराधी, और अभिव्यक्तियों के रूप में चोरी और हत्या जैसे कार्य करते हैं
सामाजिक अस्वस्थता की, लेकिन जब यह किसी की जिम्मेदारी को पूरा करने जैसे क्षेत्रों की बात हो और
दूसरों के साथ अच्छी तरह से पाने की क्षमता, सामान्य और असामान्य के बीच की रेखा मिलती है
अस्पष्ट।
मानसिक कल्याण की तरह, सामाजिक कल्याण का हमारा ज्ञान असंभव है और हम
स्वास्थ्य के इस आयाम को मापने के लिए बेहतर यार्डस्टिक्स की आवश्यकता है। के तीन पहलू
स्वास्थ्य, अर्थात्, शारीरिक, मानसिक और सामाजिक कल्याण, डब्ल्यूएचओ में उल्लेख किया गया है
परिभाषा, बारीकी से परस्पर जुड़े हुए हैं। उनमें से किसी एक में परिवर्तन सामान्य रूप से होता है
दूसरे पहलुओं में भी बदलाव के साथ। उदाहरण के लिए, याद रखें कि कैसे
मानसिक और सामाजिक कल्याण तब प्रभावित हुआ था जब आप बीमार थे! इसी तरह, यदि
आप किसी चीज़ को लेकर बहुत तनाव में हैं, आप अपनी भूख खो सकते हैं और धीरे-धीरे, अपने
शारीरिक कल्याण प्रभावित हो सकता है। जिस तरह से आप दूसरों के साथ बातचीत करते हैं वह भी हो सकता है
प्रभावित होना।
आइए अब हम स्वास्थ्य के दो और आयामों पर एक नज़र डालें, जिनका उल्लेख नहीं किया गया है
WHO की परिभाषा में। ये आध्यात्मिक आयाम और व्यावसायिक हैं
आयाम। हालांकि अभी भी ठीक से परिभाषित नहीं किया गया है, ये आयाम तेजी से बढ़ रहे हैं
मान्यता। कुछ अन्य आयाम भी सुझाए गए हैं जैसे दार्शनिक,
सांस्कृतिक, पर्यावरणीय और शैक्षिक, लेकिन हम इनमें नहीं जाएंगे।
आध्यात्मिक आयाम: समग्र की अवधारणा की बढ़ती स्वीकृति के साथ
स्वास्थ्य, यह व्यापक रूप से माना जा रहा है कि गंभीरता से विचार करने का समय आ गया है
आध्यात्मिक आयाम और यह स्वास्थ्य और बीमारी में भूमिका निभाता है। आध्यात्मिक स्वास्थ्य,
इस संदर्भ में, जीवन के अर्थ और उद्देश्य को समझने का प्रयास करता है।
यह वह “कुछ” है जो शरीर विज्ञान और मनोविज्ञान से परे है। जैसे आप कर सकते हैं
निरीक्षण करें, आध्यात्मिक स्वास्थ्य वास्तव में खुद को एक ठोस परिभाषा के लिए उधार नहीं देता है। पर यह
अखंडता, सिद्धांतों और नैतिकता, अवधारणाओं में विश्वास शामिल है जो एक नहीं हो सकता है
वैज्ञानिक व्याख्या, कुछ उच्चतर लोगों के प्रति प्रतिबद्धता और होने की भावना
पूरे ब्रह्मांड से जुड़ा हुआ है, जैसा कि पहले उल्लेख किया गया है, की एक धारणा
अर्थ और जीवन का उद्देश्य।
आपने देखा होगा कि स्वास्थ्य का आध्यात्मिक आयाम, एक होने के कारण
अपेक्षाकृत नई अवधारणा और इसकी प्रकृति की वजह से, अभी तक एक सटीक प्राप्त करने के लिए है,
सार्वभौमिक रूप से स्वीकृत परिभाषा। हालांकि संदेह में नहीं है, भुगतान करने की आवश्यकता है
इस पहलू पर ध्यान देना, विशेष रूप से आधुनिक जीवन के तनाव और तनाव को देखते हुए।
एक व्यक्ति को दुनिया के साथ शांति होने से पहले अपने आत्म-शांति के साथ रहना होगा!
व्यावसायिक आयाम: के व्यावसायिक पहलू के प्रभाव का महत्व
व्यक्ति के स्वास्थ्य का जीवन अब साकार हो रहा है। समझने के लिए
इस आयाम का महत्व, बस आयाम के लिए संभावित नतीजों के बारे में सोचें
व्यक्ति जब वह अचानक अपनी नौकरी खो देता है।
जब कोई व्यक्ति किसी जीविका के लिए जो काम करता है, वह उन लक्ष्यों के अनुकूल होता है, जिन्हें उसने निर्धारित किया है
स्वयं, उसकी क्षमताओं और उसकी सीमाओं के कारण, यह अक्सर एक महत्वपूर्ण भूमिका निभाता है
शारीरिक और मानसिक स्वास्थ्य को बढ़ावा देना, और इसलिए अन्य पहलुओं को भी। अन्य में
शब्द, यह व्यक्ति के कुल स्वास्थ्य में योगदान देता है। काम को अच्छी तरह से करना एक है
संतुष्टि और आत्मसम्मान का स्रोत।
कई लोगों के लिए, व्यावसायिक आयाम केवल आय का एक स्रोत हो सकता है। दूसरों को, यह
अन्य आयामों के प्रयासों का दृश्य परिणाम हो सकता है और क्या प्रतिनिधित्व कर सकता है
व्यक्ति जीवन में “सफलता” मानता है। अधिकांश के लिए, दोनों प्रासंगिक हैं। एक ही समय पर,
यह आवश्यक नहीं है कि एक व्यक्ति को एक अर्थ प्राप्त करने के लिए पैसा कमाना चाहिए
पूर्ति। कई ऐसे काम करने में संतुष्टि पा सकते हैं जो वित्तीय नहीं लाते हैं
रिटर्न।
व्यावसायिक पहलू प्रभावित करता है और स्वास्थ्य के अन्य आयामों से प्रभावित होता है।
यह, जैसा कि आप अच्छी तरह से जानते हैं, वास्तव में स्वास्थ्य के प्रत्येक पहलू के बारे में सही है।
एक उदाहरण लेने के लिए, एक ऐसे व्यक्ति पर विचार करें जो अपनी नौकरी से असंतुष्ट है, लेकिन एक खोजने में असमर्थ है
अच्छा है। जहां तक उसके समग्र स्वास्थ्य की बात है, इसका क्या प्रभाव पड़ने की संभावना है?
खैर, वह भावनाओं के साथ, हर समय निराश महसूस करने की संभावना है
चिंता, क्रोध और / या कम आत्मसम्मान। तनाव की उसकी निरंतर स्थिति उसे प्रभावित कर सकती है
शारीरिक स्वास्थ्य। उसकी संभावना चिड़चिड़ापन उसके सामाजिक स्वास्थ्य को भी प्रभावित कर सकता है।
वह खुद के साथ या वर्ल के साथ शांति पर होने की संभावना नहीं है
यह उसके आध्यात्मिक कल्याण को प्रभावित करेगा, ये केवल संभावनाएं हैं,
लेकिन ये मजबूत संभावनाएं हैं। क्या आप सहमत नहीं हैं?
Q4। भोजन के पाचन, अवशोषण और उपयोग की प्रक्रियाओं का वर्णन करें।(10 MARK)
उत्तर:। भोजन का पाचन: आइए अब हम समग्र प्रक्रिया पर एक नज़र डालते हैं कि कैसे
पाचन होता है। पाचन में विभिन्न साइटों पर पाचन चरण-दर-चरण होता है
पथ जैसा कि आप निम्नलिखित चर्चा से सीखेंगे,
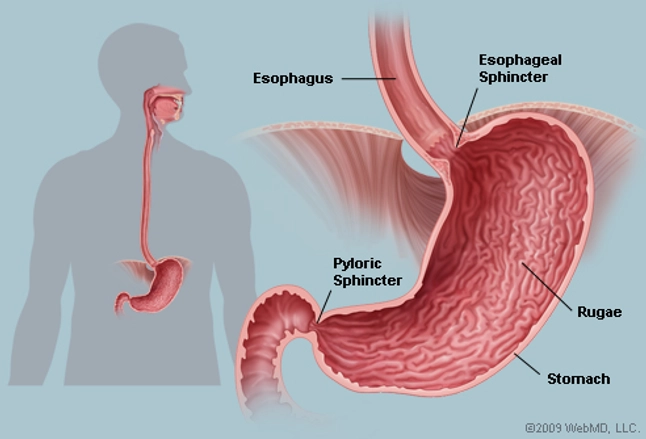
मुंह: जैसा कि आपने पहले ही देखा है, पाचन की प्रक्रिया मुंह में शुरू होती है
जहां भोजन दांतों से चबाया जाता है और लार के साथ मिलाया जाता है। जबकि खाना अभी भी अंदर है
मुंह, यह एक एंजाइम द्वारा कार्य किया जाता है, जो केवल पके हुए कार्बोहाइड्रेट पर कार्य करता है
स्टार्च और आंशिक रूप से उन्हें पचता है या उन्हें छोटी इकाइयों में तोड़ देता है।

पेट: लार के साथ मिला हुआ चबाया हुआ भोजन फिर पेट में जाता है
ट्यूब जैसी संरचना जिसे अन्नप्रणाली कहा जाता है। यहाँ यह पाचक के साथ मिल जाता है
पेट में मौजूद रस जिसे गैस्ट्रिक जूस कहा जाता है जो प्रकृति में अम्लीय है। का मिश्रण
गैस्ट्रिक रस के साथ भोजन भोजन को एक पतली सूप जैसी स्थिरता में परिवर्तित करता है। पेट का
रस में एक एंजाइम होता है जो प्रोटीन पर कार्य करता है और उनके आंशिक के बारे में लाता है
पाचन। भोजन में अन्य पोषक तत्व रासायनिक रूप से अपरिवर्तित रहते हैं।
छोटी आंत: पाचन तंत्र में अगला पड़ाव छोटी आंत है।
भोजन का आंशिक रूप से पचने वाला द्रव्यमान पेट से छोटी आंत में गुजरता है।
छोटी आंत में न केवल आंतों का रस होता है (जो कि छोटे से स्रावित होता है
आंत ही) लेकिन यह भी जिगर और अग्न्याशय से स्राव। से स्रावित होता है
यकृत को पित्त कहा जाता है और अग्न्याशय से अग्नाशयी रस के रूप में जाना जाता है। में पित्त एड्स
पाचन और वसा के अवशोषण (आप वसा में पित्त की भूमिका के बारे में जानेंगे
पाचन अगली इकाई में)। अग्नाशयी और आंतों के रस दोनों में एंजाइम होते हैं
जो वसा, प्रोटीन और कार्बोहाइड्रेट को सरल पदार्थों में तोड़ देते हैं। इन
साधारण पदार्थ अंततः रक्तप्रवाह में पहुँच जाते हैं।
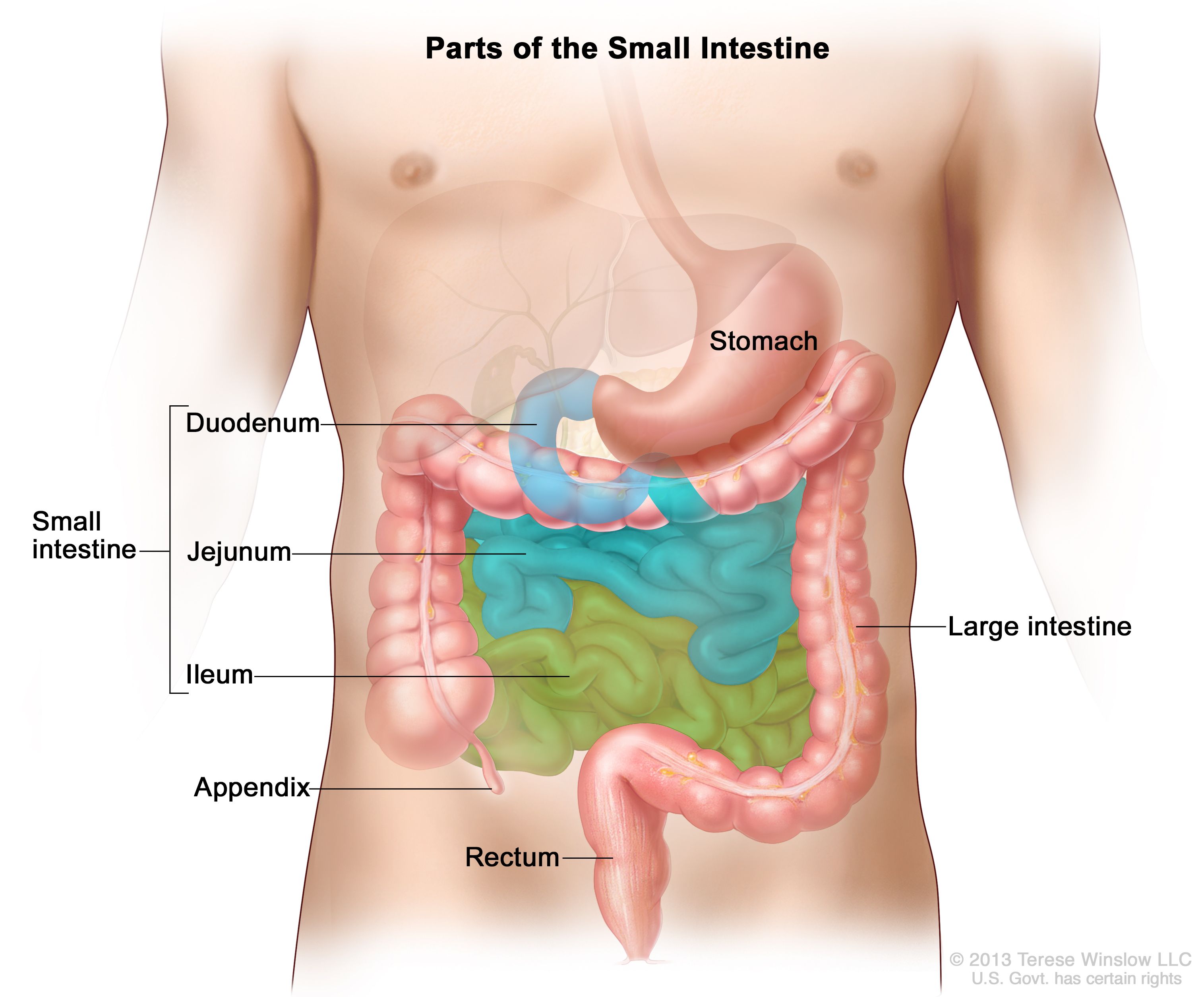
बड़ी आंत: भोजन के घटक जो छोटे में अवशोषित नहीं होते हैं
बड़ी मात्रा में पानी के साथ आंत बड़ी आंत तक जाती है। यहाँ,
अधिकांश अतिरिक्त पानी का पुन: अवशोषण होता है और शेष पानी और ठोस पदार्थ होता है
शरीर से फास के रूप में,

भोजन का अवशोषण: भोजन कहाँ अवशोषित होता है? अब तक आप समझ गए होंगे
अवशोषण छोटी आंत में होता है। पाचन के अंतिम उत्पाद या
छोटी आंत में मौजूद पोषक तत्व शरीर द्वारा तभी उपयोग किए जा सकते हैं जब वे प्रवेश करते हैं
रक्तप्रवाह। पचा भोजन या पोषक तत्वों के आंदोलन की प्रक्रिया
आंतों की दीवार से रक्तप्रवाह को भोजन का अवशोषण कहा जाता है। छोटी की दीवार
आंत कई गुना या उंगली की तरह अनुमानों से बना है जिसे विली के रूप में जाना जाता है।
इन विली की उपस्थिति से अवशोषण के कुल क्षेत्रफल में जबरदस्त वृद्धि होती है
जगह ले सकते हैं। अधिकांश पोषक तत्व छोटे के ऊपरी भाग से अवशोषित होते हैं
आंत हालांकि कुछ निचले हिस्से से अवशोषित होती है

जैसा कि आप जानते हैं, पाचन के अंतिम उत्पाद रक्तप्रवाह में चले जाते हैं। रक्त
शरीर में घूम रहा है और इसलिए, यह पोषक तत्वों को वहन करता है की हर कोशिका तक पहुँचता है
तन। एक बार जब वे कोशिका तक पहुँच जाते हैं, तो पोषक तत्व अपने विशिष्ट कार्य करते हैं।
भोजन का उपयोग: भोजन का उपयोग कैसे किया जाता है? विशिष्ट के लिए उपयोग किया जा करने के लिए
हमारे द्वारा खाए गए भोजन से अवशोषित अंत उत्पादों या पोषक तत्वों को कार्य करता है
रासायनिक परिवर्तन से गुजरना। वे या तो ऊर्जा जारी करने के लिए टूट गए हैं या
अधिक जटिल पदार्थों को सुधारने के लिए उपयोग किया जाता है। हम इनका उल्लेख करने के लिए एक निश्चित शब्द का उपयोग करते हैं
प्रक्रियाओं। आइए हम इस शब्द को सीखें।
चयापचय एक सामान्य शब्द है। यह उन सभी रासायनिक परिवर्तनों को संदर्भित करता है जो अंदर होते हैं
पाचन के अंत उत्पादों के बाद कोशिकाएं अवशोषित होती हैं। तुम्हें पता है कि यह दो का है
सरल पदार्थों में जटिल पदार्थों के टूटने और निर्माण के प्रकार
सरल से जटिल पदार्थ।
Q2। उपलब्ध और गैर-उपलब्ध कार्बोहाइड्रेट के बीच अंतर। (5 MARK)
उत्तर:। उपलब्ध कार्बोहाइड्रेट:
(1) ऊर्जा देने का कार्य: कार्बोहाइड्रेट का मुख्य कार्य प्रस्तुत करना है
शरीर के काम करने के लिए ऊर्जा। एक ग्राम कार्बोहाइड्रेट प्रदान करता है
लगभग 4 किलोकलरीज। (किलो कैलोरी)। कार्बोहाइड्रेट खाद्य पदार्थ व्यापक रूप से हैं
प्रकृति में वितरित और ऊर्जा के सबसे सस्ते स्रोत हैं। वे आम तौर पर
हमारी डाइट में कुल कैलोरी का 60-70 प्रतिशत प्रदान करते हैं। किलोकैलोरी है
ऊर्जा के मापन की इकाई। एक किलोकलोरी गर्मी की मात्रा है
1 किलोग्राम पानी का तापमान 1 डिग्री बढ़ाने के लिए आवश्यक है
सेंटीग्रेड।
(2) प्रोटीन-बख्शने की क्रिया: हालांकि शरीर में प्रोटीन टूट सकता है
ऊर्जा की जरूरत को पूरा करना, यह उनका मुख्य कार्य नहीं है। एक अपर्याप्त
आहार में कार्बोहाइड्रेट की मात्रा शरीर को टूटने पर मजबूर कर देगी
प्रोटीन शरीर की वृद्धि के लिए उपयोग करने के बजाय ऊर्जा जारी करने के लिए
एवं विकास
कार्बोहाइड्रेट, अगर ऊर्जा की जरूरतों को पूरा करने के लिए पर्याप्त मात्रा में लिया जाता है
शरीर, शरीर में उनकी महत्वपूर्ण बुनियादी भूमिका के लिए अतिरिक्त प्रोटीन यानी,
सहायक विकास और शरीर निर्माण। बख्शने की यह विशेष क्रिया
अन्य कार्यों के लिए प्रोटीन को प्रोटीन-बख्शने की क्रिया कहा जाता है
कार्बोहाइड्रेट।
(3) वसा का उपयोग: उचित के लिए कार्बोहाइड्रेट की कुछ मात्रा की आवश्यकता होती है
शरीर में वसा का उपयोग। आहार में कार्बोहाइड्रेट की उपस्थिति को रोकता है
ऊर्जा के लिए बहुत अधिक वसा को तोड़ने से शरीर। कमी के मामले में
आहार में कार्बोहाइड्रेट की अधिक मात्रा ऊर्जा को पूरा करने के लिए टूट जाएगी
शरीर की आवश्यकताएं। यह हानिकारक क्यों है? कारण-यह है कि अत्यधिक
वसा के टूटने से वसा चयापचय के उपोत्पादों का संचय हो सकता है।
यह संचय एक समस्या का कारण बनता है और स्वास्थ्य को प्रभावित कर सकता है।
गैर-उपलब्ध कार्बोहाइड्रेट
(1) संतुष्टि मूल्य: आप जानते हैं कि फाइबर को रासायनिक रूप से नहीं तोड़ा जा सकता है
तन। हालांकि, पाचन तंत्र में फाइबर के कुछ घटक अवशोषित होते हैं
पानी। वे प्रफुल्लित होते हैं और खाद्य अवशेषों को भारी बनाते हैं जो एक एहसास देता है
पूर्णता या संतुष्टि की।
(2) एलिमिनेशन: फाइबर भी अनबॉर्स्ड फूड को आसानी से खत्म करने में मदद करता है
शरीर से मल या फास का रूप। मल में मौजूद फाइबर धारण करता है
पानी, नरम बनाता है और इसलिए उनके आसान उन्मूलन में मदद करता है। यह
फाइबर का विशेष कार्य इसे रोकने या राहत देने के लिए उपयोगी बनाता है
कब्ज़। इसलिए, यह एक आहार खाने के लिए एक अच्छा विचार है जिसमें उदार मात्रा है
फाइबर जैसे अनाज, दालें और सब्जियां।

(3) कैंसर, मधुमेह और हृदय रोग जैसी बीमारियों की रोकथाम: कुछ
शोध अध्ययनों से संकेत मिला है कि फाइबर रोकथाम में भूमिका निभाता है
हृदय रोग, मधुमेह और बड़ी आंत का कैंसर जैसी बीमारियां।
Q6। पाचन, अवशोषण और उपयोग की प्रक्रियाओं का वर्णन करें शरीर में कार्बोहाइड्रेट।
उत्तर:। पौधे के खाद्य पदार्थों में कार्बोहाइड्रेट व्यापक रूप से वितरित किए जाते हैं। वे मुख्य रूप से मौजूद हैं
इन खाद्य पदार्थों में शर्करा, स्टार्च और तीन प्रकार के यौगिकों के रूप में होते हैं फाइबर।
उपलब्ध और गैर-उपलब्ध कार्बोहाइड्रेट के रूप में। कार्बोहाइड्रेट जैसे शक्कर और
स्टार्च मानव पाचन तंत्र में सुपाच्य होते हैं और इसलिए उन्हें उपलब्ध कराया जा सकता है
अपने कामकाज के लिए शरीर को। इन कार्बोहाइड्रेट को उपलब्ध करार दिया जाता है
कार्बोहाइड्रेट। फाइबर सेल्यूलोज जैसे कई प्रकार के अपचनीय कार्बोहाइड्रेट को संदर्भित करता है
पादप खाद्य पदार्थों में मौजूद हैं। मानव पाचन तंत्र में पच नहीं सकता है और खाया
गैर-उपलब्ध कार्बोहाइड्रेट।
पाचन, अवशोषण और उपयोग: कार्बोहाइड्रेट में पाचन शामिल है
स्टार्च और शक्कर का टूटना आहार में आम टेबल शुगर की तरह उनकी सरलता है
इकाई, ग्लूकोज। साबुत अनाज, सब्जियों और फलों में मौजूद आहार फाइबर
पेट और आंतों के पास नहीं होने के कारण मनुष्यों द्वारा पचा नहीं जा सकता है
इस काम को करने के लिए आवश्यक एंजाइम।
कार्बोहाइड्रेट का पाचन मुंह में ही शुरू होता है। लार में एक एंजाइम होता है
जो छोटी इकाइयों में पका हुआ स्टार्च तोड़ने में सक्षम है। हालाँकि, समय
इस एंजाइम के लिए उपलब्ध मुंह में स्टार्च को तोड़ने के लिए अनुमति देने के लिए बहुत कम है
रूपांतरण के किसी भी महत्वपूर्ण राशि के लिए जगह लेने के लिए। लंबे समय तक चबाता है
भोजन, स्टार्च का पाचन जितना अधिक होता है। इसमें कार्बोहाइड्रेट-पचाने वाले एंजाइम नहीं होते हैं
पेट में। इस प्रकार कार्बोहाइड्रेट पाचन का प्रमुख स्थान छोटा है
आंत। यहाँ मौजूद प्रमुख कार्बोहाइड्रेट डाइजेस्ट एंजाइम का स्राव होता है
अग्न्याशय। यह एंजाइम कच्चे और पके स्टार्च और दोनों पर अभिनय करने में सक्षम है
इसे छोटी इकाइयों में परिवर्तित करता है। कार्बोहाइड्रेट पाचन का अगला चरण होता है
छोटी आंत की कोशिकाओं के भीतर। छोटी आंत में मौजूद एंजाइम क्रिया करते हैं
शर्करा और आंशिक रूप से पचने वाले स्टार्च और अंततः उन्हें सरल में तोड़ देते हैं
बुनियादी इकाइयाँ यानि ग्लूकोज़, फ्रक्टोज़ और गैलेक्टोज़।
रक्तप्रवाह और अंततः ग्लूकोज में परिवर्तित हो जाते हैं। ग्लूकोज की कुछ मात्रा
रक्त में शर्करा के रूप में रहता है और जब भी कोशिकाओं द्वारा खींचा जाता है
जरूरत है। शरीर की कोशिकाओं में ग्लूकोज मुख्य रूप से ऊर्जा छोड़ने के लिए जलाया जाता है।
अतिरिक्त ग्लूकोज (जो ऊर्जा जारी करने के लिए जलाया नहीं जाता है) किसी पदार्थ में परिवर्तित हो जाता है
ग्लाइकोजन कहा जाता है जो बाद में यकृत और मांसपेशियों में जमा होता है। ग्लाइकोजन कर सकते हैं
जब भी जरूरत हो ग्लूकोज रिलीज करने के लिए टूट जाए। लेकिन केवल सीमित मात्रा में
ग्लूकोज को शरीर में ग्लाइकोजन के रूप में संग्रहित किया जा सकता है। एक बार ग्लाइकोजन भंडारण की सीमा है
इससे अधिक होने पर, शेष अतिरिक्त ग्लूकोज वसा में परिवर्तित हो जाता है और इसमें जमा हो जाता है
तन।
क्यू 7। शरीर में प्रत्येक विटामिन के महत्वपूर्ण कार्य बताएं। (5 मार्क)
उत्तर:। विटामिन ए
(१) सामान्य दृष्टि बनाए रखना: विटामिन ए बनाए रखने में महत्वपूर्ण भूमिका निभाता है
सामान्य दृष्टि। इसे बेहतर ढंग से समझने के लिए, हमें पहले संरचना से परिचित होना चाहिए
आँख का। रेटिना में दो प्रकार की कोशिकाएं होती हैं – छड़ और शंकु। दोनों छड़ और शंकु
प्रकाश में परिवर्तन के प्रति संवेदनशील हैं, लेकिन वे अलग तरह से प्रतिक्रिया करते हैं और अलग-अलग प्रदर्शन करते हैं
कार्य करता है। जबकि छड़ें मंद प्रकाश के प्रति संवेदनशील होती हैं, शंकु तेज प्रकाश का जवाब देते हैं।
आइए हम छड़ पर करीब से नज़र डालें। छड़ में रोडोप्सिन नामक वर्णक होता है।
रोडोप्सिन विटामिन ए के एक विशिष्ट रूप के संयोजन से बनता है
प्रोटीन। रोडोप्सिन के बारे में आश्चर्यजनक बात यह है कि यह अपने में टूट जाता है
घटकों जब उज्ज्वल प्रकाश के संपर्क में। अंधेरे में ये घटक – विटामिन ए
और प्रोटीन – फिर से rhodopsin पुनर्जीवित करने के लिए गठबंधन।

(2) सहायक वृद्धि: कंकाल और मुलायम के विकास के लिए विटामिन ए आवश्यक है
ऊतकों। शरीर की वृद्धि में विटामिन की सटीक भूमिका अभी भी नहीं है
समझ लिया। इस क्षेत्र में अनुसंधान अध्ययनों ने संकेत दिया है कि की कमी के साथ
शरीर में विटामिन ए, हड्डियां अपनी पूरी लंबाई और समग्र विकास के लिए विकसित नहीं होती हैं
शरीर प्रभावित होता है।
(३) रोग से बचाव: विटामिन ए रखने में महत्वपूर्ण भूमिका निभाता है
उपकला ऊतकों नम और स्वस्थ। उपकला ऊतकों के कुछ उदाहरण त्वचा हैं,
हमारी आंखों की परत और आंतों और फेफड़ों की तरह अंगों की परत। के बग़ैर
विटामिन ए उपकला ऊतक सूख जाएगा और त्वचा में दरारें दिखाई देंगी या
पाचन तंत्र या फेफड़ों की भीतरी दीवारें। इससे कीटाणुओं का प्रवेश आसान हो जाता है
और दस्त, श्वसन संक्रमण और नेत्र संक्रमण जैसी बीमारियों का कारण बनता है। विभिन्न
शोध अध्ययनों ने इस बात का समर्थन किया है और दिखाया है कि विटामिन ए एक लाभकारी भूमिका निभाता है
छोटे बच्चों में सामान्य बीमारियों को रोकने में भूमिका। जब शरीर में विटामिन का स्तर
ए कम हैं, संभावना अधिक है कि छोटे बच्चे का विकास होगा, संक्रामक
रोगों। यदि ये रोग पर्याप्त रूप से गंभीर हैं तो ये मृत्यु का कारण भी बन सकते हैं।
विटामिन डी:
आपने सुना होगा कि विटामिन डी हड्डियों को मजबूत और स्वस्थ बनाता है।
यह बिल्कुल सही है। इसमें विटामिन डी कैसे मदद करता है? पता लगाने के लिए पढ़ें।
कैल्शियम और फास्फोरस जैसे खनिज, हड्डियों में जमा होने पर उन्हें बनाते हैं
मजबूत और कठोर।हड्डियों में खनिजों के जमाव की प्रक्रिया को डीईएस के खनिजकरण की संज्ञा दी जाती है
हड्डियों। विटामिन डी दो तरीकों से खनिज की प्रक्रिया को प्रभावित करता है:
(i) कैल्शियम और फास्फोरस के अवशोषण को बढ़ाकर और
(ii) हड्डियों में कैल्शियम और फास्फोरस के जमाव में मदद करके

विटामिन ई:
हमारे शरीर में विटामिन ई की मुख्य भूमिका वह सुरक्षा है जो वह अन्य को देती है
कुछ फैटी एसिड, विटामिन ए और सी जैसे पदार्थ। यह उनके विनाश को रोकता है
शरीर के साथ-साथ खाद्य पदार्थों में भी।

विटामिन K:
क्या आपने कभी देखा है कि जब आप अपनी उंगली काटते हैं तो क्या होता है? तुम्हारी
उंगली, ज़ाहिर है, खून बहना शुरू कर देती है, लेकिन थोड़ी देर के बाद रक्त बाहर निकलना बंद हो जाता है। क्यों? यह
ऐसा इसलिए है क्योंकि घाव पर एक थक्का बनता है और उसे बंद कर देता है। विटामिन K निभाता है
रक्त के थक्के बनाने में महत्वपूर्ण भूमिका और इसलिए इसे “एंटीबेबलिंग” भी कहा जाता है
विटामिन “(जो अनियंत्रित रक्तस्राव को रोकता है)। विटामिन K किस प्रकार मदद करता है
खून का थक्का बनना?
यह प्रोथ्रोम्बिन नामक प्रोटीन के निर्माण में मदद करता है, जो बदले में आवश्यक है
रक्त के थक्के के लिए।

उत्तर:।
कैल्शियम और फास्फोरस:
कैल्शियम और फास्फोरस मूल रूप से शरीर में दो महत्वपूर्ण कार्य करते हैं-एक हड्डियों और दांतों के विकास से संबंधित और दूसरा शरीर की प्रक्रियाओं के नियमन के लिए।

(1) हड्डियों और दांतों का विकास:
कैल्शियम और फास्फोरस मुख्य रूप से हड्डियों और दांतों में मौजूद होते हैं।
हड्डियों में कैल्शियम और फास्फोरस का अनुपात लगभग 2: 1 है
हड्डी में कैल्शियम फॉस्फोरस, कुछ अन्य खनिजों और पानी के साथ मिलकर बनता है
एक यौगिक बनाएँ।
यह वह यौगिक है जो कठोरता और दृढ़ता प्रदान करता है
हड्डियों।
हड्डियों की तरह दांतों को भी उनके उचित विकास के लिए कैल्शियम की आवश्यकता होती है। यह है
इस कारण से कि कैल्शियम की आवश्यकता बढ़ते वर्षों के दौरान सबसे अधिक है।(2) शरीर प्रक्रियाओं का विनियमन:हड्डियों और दांतों के निर्माण के अलावा, कैल्शियम और
फास्फोरस नियामक कार्य भी करता है।
कैल्शियम मदद करता है:
(ए) विशेष रूप से हृदय की मांसपेशियों के संकुचन और विश्राम को विनियमित करना
(बी) कोशिकाओं के अंदर और बाहर पदार्थों के पारित होने को नियंत्रित करता है
(c) संदेश एक तंत्रिका कोशिका से दूसरे में और
(d) रक्त का थक्का जमना।
फास्फोरस भी कई महत्वपूर्ण कार्य करता है।यह इसके लिए आवश्यक है:
(ए) पदार्थ का निर्माण जो रक्त में वसा के परिवहन में सहायक होता है
(b) कुछ पदार्थों के संश्लेषण जो खेलने वाले एंजाइम की क्रिया को बढ़ावा देते हैं
चयापचय में एक महत्वपूर्ण भूमिका(c) कुछ मूल आनुवंशिक सामग्री का निर्माण। इसमें शामिल आनुवंशिक सामग्री
माता-पिता से बच्चों तक विशिष्ट विशेषताओं को पारित करना

(ए) बाह्य और इंट्रासेल्युलर तरल पदार्थ के संतुलन को विनियमित करना:
सोडियम, बाह्य तरल पदार्थ में प्रमुख खनिज
यह द्रव संतुलन बनाए रखने के लिए जिम्मेदार है।
द्रव संतुलन से हमारा तात्पर्य है, के बीच संतुलन बनाए रखने की प्रक्रिया
कोशिकाओं के भीतर मौजूद द्रव (इंट्रासेल्युलर) और वह कोशिकाओं के बाहर घूमता है
(बाह्य)।
पोटेशियम (एक और खनिज) के साथ सोडियम बनाए रखने में मदद करता है
यह संतुलन।

(बी) शरीर के तरल पदार्थों की क्षारीयता और अम्लता का विनियमन:
सोडियम शरीर के तरल पदार्थों को क्षारीय बनाता है
शरीर के तरल पदार्थों में मौजूद एक अन्य खनिज अर्थात् क्लोराइड
उन्हें अम्लीय बनाने के लिए जाता है
सोडियम तरल पदार्थ में क्लोराइड के साथ मिलकर बनता है
वे शरीर के तरल पदार्थों की क्षारीयता और अम्लता के बीच संतुलन बनाए रखने में मदद करते हैं।
(c) एक तंत्रिका कोशिका से दूसरे में संदेशों के पारित होने में सहायता करना।
(d) मांसपेशियों के संकुचन का समर्थन करना
(ई) सेल के अंदर और बाहर पदार्थों के पारित होने का विनियमन।
पोटैशियम
कार्य: पोटेशियम के कार्यों में शामिल हैं:
(ए) इंट्रासेल्युलर और बाह्य तरल पदार्थ के संतुलन का विनियमन:
सोडियम के साथ पोटेशियम कोशिका के भीतर और कोशिका के बाहर द्रव संतुलन बनाए रखने में मदद करता है।
सोडियम अतिरिक्त खनिज द्रव (कोशिका के बाहर द्रव) में मौजूद मुख्य खनिज है।
दूसरी ओर, पोटेशियम, इंट्रासेल्युलर तरल पदार्थ में प्रमुख खनिज है।
साथ में ये दोनों खनिज द्रव संतुलन बनाए रखने में मदद करते हैं।
(बी) शरीर के तरल पदार्थों की क्षारीयता / अम्लता का विनियमन:
सोडियम की तरह पोटैशियम क्षारीय होता है।
यह क्लोराइड के साथ जोड़ती है जो अम्लीय है और साथ में वे बनाए रखने में मदद करते हैं
शरीर के तरल पदार्थ की अम्लता / क्षारीयता।
सोडियम का यह कार्य भी है जैसा कि आपने पहले अध्ययन किया था
(c) मांसपेशी गतिविधि में भूमिका:
कंकाल की गतिविधि में पोटेशियम की महत्वपूर्ण भूमिका है
और हृदय की मांसपेशी।
यह संदेशों के प्रसारण में मदद करता है जिसके परिणामस्वरूप
मांसपेशियों के ऊतकों का संकुचन।
क्लोराइड
कार्य:
सोडियम, पोटेशियम और क्लोराइड के कार्य बारीकी से जुड़े हुए हैं
जैसा कि हमारी पहले की चर्चा से स्पष्ट है।
क्लोराइड सोडियम के साथ मिलकर बनता है
पोटेशियम और शरीर के तरल पदार्थ के तरल पदार्थ संतुलन और अम्लता / क्षारीयता को विनियमित करने में मदद करता है।
मैगनीशियम
कार्य: मैग्नीशियम में मदद करता है:
(ए) कॉल के अंदर और बाहर पदार्थों के पारित होने को नियंत्रित करता है
(b) कई एंजाइमों की गतिविधि को बनाए रखता है। मैग्नीशियम एक कोएंजाइम के रूप में कार्य करता है
चयापचय में
(सी) हड्डियों और दांतों का निर्माण। यह हड्डी के खनिज में शामिल है
(d) तंत्रिका तंत्र के कार्यों को बनाए रखना, जिससे यह मार्ग में मदद करता है
एक तंत्रिका कोशिका से दूसरे में संदेशों की
(ई) चिकनी मांसपेशियों की कार्रवाई को बनाए रखने और
(f) प्रोटीन का निर्माण।
लोहा
कार्य: कई वर्षों के शोध के बाद, अभी भी कई गूढ़ पहलुओं के बारे में हैं
लोहे की भूमिका, विशेष रूप से मस्तिष्क के कामकाज से संबंधित लोगों के बारे में। अब हम पढ़ाई करते हैं
लोहे के कुछ ज्ञात और अच्छी तरह से स्थापित कार्य।
/iron-supplements-benefits-4178814-5c4e40cd46e0fb00014c370c.png)
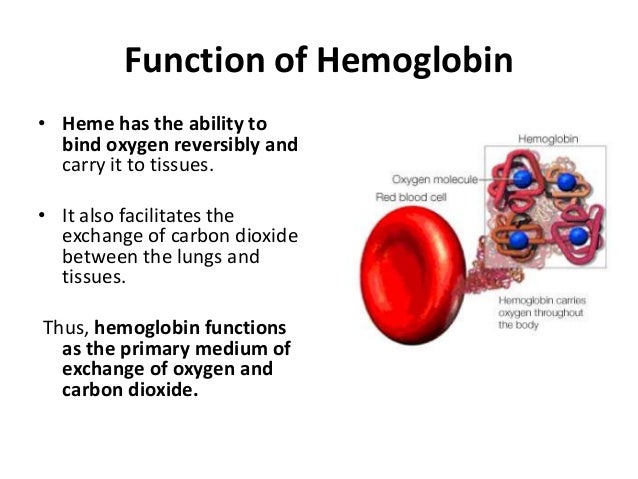
(ए) ऑक्सीजन परिवहन:
लोहा लाल रंग के यौगिक का एक प्रमुख घटक है
रक्त में मौजूद हीमोग्लोबिन।
हीमोग्लोबिन की भूमिका क्या है? हीमोग्लोबिन है
शरीर के विभिन्न भागों में ऑक्सीजन के परिवहन के लिए आवश्यक है।
हीमोग्लोबिन फेफड़ों से ऊतकों तक ऑक्सीजन पहुंचाता है।
यह तब से कार्बन डाइऑक्साइड ले जाने में मदद करता है
फेफड़े को ऊतक। फेफड़ों से कार्बन डाइऑक्साइड निकलता है
फिर बाहर निकाल दिया।
कार्बन डाइऑक्साइड, वास्तव में, एक अपशिष्ट उत्पाद है जो सभी कोशिकाओं में बनता है
चयापचय के परिणाम और इसे शरीर से निकालने की जरूरत है।
(बी) मांसपेशियों में संकुचन के लिए ऑक्सीजन का प्रावधान:
इसमें मांसपेशियों में आयरन भी मौजूद होता है
एक पदार्थ का रूप जो ऑक्सीजन को स्टोर करने की क्षमता रखता है।
इस ऑक्सीजन का उपयोग मांसपेशियों के संकुचन और मांसपेशियों की कोशिकाओं की अन्य तात्कालिक जरूरतों के लिए किया जाता है।
(सी) कोशिकाओं के भीतर ऑक्सीकरण को बढ़ावा देना:
जब कार्बोहाइड्रेट, प्रोटीन और वसा होते हैं
शरीर की कोशिकाओं में टूट कर, ऊर्जा निकल जाती है।
आयरन के पूर्ण रूप से टूटने में मदद करता है
ये पोषक तत्व।
आप जानते हैं कि विभिन्न शारीरिक गतिविधियों के लिए ऊर्जा की आवश्यकता होती है
हम हर दिन प्रदर्शन करते हैं।
यही कारण है कि लोहा हमें प्रदर्शन करने में मदद करने में महत्वपूर्ण है
शारीरिक कार्य।
आयोडीन
कार्य:
हमें आयोडीन की आवश्यकता क्यों है? आयोडीन हार्मोन थायरोक्सिन का एक घटक है
थायरॉयड ग्रंथि द्वारा स्रावित।
थायरोक्सिन किस रासायनिक पर दर को नियंत्रित करता है
प्रतिक्रियाएं शरीर की कोशिकाओं में होती हैं।
यदि यह विनियमन नहीं होता है, तो दोनों
शारीरिक और मानसिक विकास प्रभावित होगा।
माना जाता है कि आयोडीन भी मदद करता है
तंत्रिका और मांसपेशियों के ऊतकों का कार्य।

उत्तर:। कैल्शियम और फास्फोरस
खाद्य स्रोत:
कौन से खाद्य पदार्थ कैल्शियम की अच्छी मात्रा प्रदान करते हैं? दूध और दूध
दही, चना पनीर आदि जैसे उत्पाद कैल्शियम के उत्कृष्ट स्रोत हैं।
मछली जैसे खाद्य पदार्थ विशेष रूप से सूखे मछली और अन्य समुद्री खाद्य पदार्थ (जैसे केकड़े) कैल्शियम की पर्याप्त मात्रा प्रदान करते हैं।

- संयंत्र स्रोतों में, रागी (दक्षिण भारत में उगाया गया बाजरा) विशेष रूप से समृद्ध है
कैल्शियम।
दालें जैसे चने की दाल, काले चने, हरे चने, मोठ की फलियाँ, राजमा,
सोयाबीन कैल्शियम की पर्याप्त मात्रा में योगदान देता है।
हरी पत्तेदार सब्जियाँ (जैसे)
ऐमारैंथ की पत्तियाँ, कोलोकैसिया की पत्तियाँ, मेथी की पत्तियाँ, सरसों के पत्ते) भी होते हैं
अच्छी मात्रा में। नट और तिलहन के बीच, गिंगेली (तिल) का बीज विशेष रूप से समृद्ध है
कैल्शियम।सोडियम
खाद्य स्रोत:

- क्या आप जानते हैं कि हमारे आहार में कौन सी वस्तुएं अधिकतम सोडियम प्रदान करती हैं? आप
आम टेबल नमक से परिचित हैं जो सोडियम क्लोराइड के अलावा और कुछ नहीं है।
कॉमन टेबल नमक हमारे भोजन में सोडियम का प्रमुख स्रोत है।
एक चम्मच नमक लगभग 2000 मिलीग्राम सोडियम प्रदान करता है।
सोडियम के अन्य समृद्ध स्रोतों में दूध, अंडे का सफेद भाग, मांस,
मुर्गी पालन, पशु खाद्य पदार्थों और हरी पत्तेदार सब्जियों (जैसे पालक,) के बीच मछली
मेथी की पत्तियां) और पौधे के स्रोतों के बीच की दालें साइटोडिस के नुकसान अधिक हैं जब भी हम गर्म मौसम में अधिक पसीना करते हैं। किसी भी बीमारी की स्थिति जिसमें शरीर से पानी खो जाता है, अत्यधिक सोडियम हानि का कारण बनता है।
एक आम उदाहरण है डायरिया यानी लूज मोशन। अत्यधिक सोडियम नुकसान के रूप में अच्छा नहीं है
यह शरीर के द्रव संतुलन को प्रभावित करता है। इस पर विशेष ध्यान देने की आवश्यकता है। तरल पदार्थों का सेवन
और नमक को ऐसे समय के दौरान बढ़ाया जाना चाहिए ताकि नुकसान की भरपाई हो सके।
पोटैशियम
खाद्य स्रोत: पोटेशियम खाद्य पदार्थों में व्यापक रूप से वितरित किया जाता है। मांस, मुर्गी और मछली हैं
अच्छे स्रोत हैं। पौधे के खाद्य पदार्थों में, दालें, फल, सब्जियाँ विशेष रूप से हरी
पत्तेदार सब्जियां पोटेशियम का अच्छा स्रोत हैं। निविदा नारियल का पानी है,
हालांकि, पोटेशियम का सबसे अच्छा स्रोत। अन्य फलों और सब्जियों में।
केले, आलू, गाजर, टमाटर और नींबू में इस की सराहनीय मात्रा होती है
खनिज। साबुत अनाज अनाज भी पोटेशियम की कुछ मात्रा प्रदान करते हैं।
क्लोराइड
खाद्य स्रोत:
क्लोराइड व्यापक रूप से सभी पौधों के खाद्य पदार्थों में वितरित किया जाता है। लेकिन सबसे ज्यादा
हमारे आहार में क्लोराइड का महत्वपूर्ण स्रोत आम टेबल नमक है ‘यानी सोडियम क्लोराइड।
मैगनीशियम
सूत्रों का कहना है:
कौन से खाद्य स्रोत हैं जो मैग्नीशियम से समृद्ध हैं? मैग्नीशियम है
पौधों के खाद्य पदार्थों में व्यापक रूप से वितरित। मैग्नीशियम का सबसे केंद्रित स्रोत
नट्स (मूंगफली, काजू, अखरोट, बादाम), तिलहन (तिल के बीज) शामिल करें।
दालें (राजमा, मोठ की फलियाँ, सोयाबीन), साबुत अनाज (गेहूं, बाजरा, ज्वार)। के बीच में
समुद्री खाद्य पदार्थ शेलफिश मैग्नीशियम में विशेष रूप से समृद्ध है। अन्य खाद्य पदार्थ जिनमें शामिल हैं
मैग्नीशियम की सराहनीय मात्रा में गहरे हरे पत्ते वाली सब्जियां, मटर, कमल शामिल हैं
स्टेम, मछली (सामन, हैडॉक), समुद्री खाद्य पदार्थ (केकड़ा, सीप) और मांस।
लोहा
लीवर एक उत्कृष्ट स्रोत है। अन्य अंग मांस जैसे किडनी, तिल्ली में भी होते हैं
पर्याप्त मात्रा में आयरन। पौधों के खाद्य पदार्थों में लोहे के स्रोतों की सूची शामिल है
हरी पत्तेदार सब्जियाँ (जैसे ‘अमरबेल की पत्तियाँ, सरसों की पत्तियाँ, कोलोकैसिया पत्तियाँ, पुदीना)
पत्ते), अनाज (जैसे पूरे गेहूं का आटा, चावल के गुच्छे, बाजरे, रागी, ज्वार) और दालें
(विशेष रूप से पूरे)। सोयाबीन एक दाल का उदाहरण है जिसमें गुड होता है
लोहे की मात्रा। गुड़ एक अन्य खाद्य पदार्थ है जिसमें उचित मात्रा में लोहा होता है।
हमने कई खाद्य पदार्थों का उल्लेख किया है जिनमें पर्याप्त मात्रा में लोहा होता है।
हालांकि, हमारे यहां विरोधाभासी स्थिति है। इसमें बहुत सारा लोहा मौजूद है
भोजन और अभी तक बहुत कम शरीर में हो जाता है।
ज्यादातर खाद्य पदार्थों में आयोडीन की मात्रा सीमित है और यह व्यापक रूप से भिन्न होता है
सोल और पानी की आयोडीन सामग्री। सब्जियां जैसे कि फसलें जो विशेष रूप से उगाई जाती हैं
तटीय क्षेत्र जहाँ मिट्टी की आयोडीन की मात्रा अधिक होती है, की पर्याप्त मात्रा होती है
आयोडीन। पहाड़ी क्षेत्रों में, हालांकि, मिट्टी और पानी दोनों की आयोडीन की मात्रा कम है।
इसलिए ऐसे क्षेत्रों में उगाई जाने वाली फसलों में आयोडीन की मात्रा कम होती है।
अंडे, डेयरी उत्पाद और मांस जैसे पशु खाद्य पदार्थों की आयोडीन सामग्री निर्भर करती है
बेशक, भोजन की आयोडीन सामग्री पर जो जानवर के आहार का हिस्सा है। समुद्री खाद्य पदार्थ
मछली की तरह, शेल मछली आयोडीन के सर्वोत्तम स्रोतों में से हैं। - गर्भावस्था और स्तनपान के दौरान पोषण और स्वास्थ्य देखभाल
 Q10। गर्भावस्था में, कुछ पोषक तत्वों की बढ़ती जरूरतों के कारणों पर चर्चा करें
Q10। गर्भावस्था में, कुछ पोषक तत्वों की बढ़ती जरूरतों के कारणों पर चर्चा करें
स्तनपान। (10 MARK)
उत्तर:। भ्रूण के ऊतकों में तेजी से वृद्धि के कारण(ଭ୍ରୁଣ ଟିସୁ )और मातृ ऊतकों(ମାତୃ ଟିସୁ ), बुनियादी
चयापचय दर या बीएमआर भी बढ़ जाता है। बेसल चयापचय दर (बीएमआर) ऊर्जा की मात्रा है जो पाचन तंत्र के लगभग 12 घंटे तक निष्क्रिय रहने के बाद एक तटस्थ वातावरण में आराम से खर्च होती है। यह नींद के दौरान “उपवास” के बाद सुबह जागने पर किसी के चयापचय की दर है।(ବେସାଲ୍ ମେଟାବୋଲିକ୍ ହାର (BMR) ହେଉଛି ଶକ୍ତି ପରିମାଣ ଯାହା ହଜମ ପ୍ରକ୍ରିୟା ପ୍ରାୟ 12 ଘଣ୍ଟା ନିଷ୍କ୍ରିୟ ହେବା ପରେ ଏକ ନିରପେକ୍ଷ ପରିବେଶରେ ବିଶ୍ରାମ ସମୟରେ ବ୍ୟୟ ହୁଏ | ଶୋଇବା ସମୟରେ “ଉପବାସ” କରିବା ପରେ ସକାଳେ ଉଠିବା ସମୟରେ ଏହା ହେଉଛି ମେଟାବୋଲିଜିମର ହାର |)
बेसल चयापचय दर (बीएमआर) ऊर्जा की मात्रा है जो पाचन तंत्र के लगभग 12 घंटे तक निष्क्रिय रहने के बाद एक तटस्थ वातावरण में आराम से खर्च होती है। यह नींद के दौरान “उपवास” के बाद सुबह जागने पर किसी के चयापचय की दर है।(ବେସାଲ୍ ମେଟାବୋଲିକ୍ ହାର (BMR) ହେଉଛି ଶକ୍ତି ପରିମାଣ ଯାହା ହଜମ ପ୍ରକ୍ରିୟା ପ୍ରାୟ 12 ଘଣ୍ଟା ନିଷ୍କ୍ରିୟ ହେବା ପରେ ଏକ ନିରପେକ୍ଷ ପରିବେଶରେ ବିଶ୍ରାମ ସମୟରେ ବ୍ୟୟ ହୁଏ | ଶୋଇବା ସମୟରେ “ଉପବାସ” କରିବା ପରେ ସକାଳେ ଉଠିବା ସମୟରେ ଏହା ହେଉଛି ମେଟାବୋଲିଜିମର ହାର |)सरल शब्दों में इसका मतलब है कि रसायन
शरीर की कोशिकाओं के अंदर होने वाली प्रतिक्रियाएं तेज गति से आगे बढ़ती हैं। “बेसल” शब्द
सामान्य शरीर की स्थिति को संदर्भित करता है जब पूर्ण आराम होता है लेकिन नींद नहीं आती है
चयापचय दर सबसे अच्छा सुबह में मापा जाता है जब व्यक्ति बस है
उठ गया। बेसल चयापचय दर या बीएमआर में वृद्धि इसका एक कारण है
गर्भावस्था की दूसरी तिमाही से ऊर्जा की आवश्यकताएं तेजी से बढ़ती हैं।(गर्भावस्था को ट्राइमेस्टर में विभाजित किया जाता है: पहला ट्राइमेस्टर सप्ताह 1 से सप्ताह के अंत तक होता है। दूसरा ट्राइमेस्टर सप्ताह 13 से सप्ताह के अंत में 26 तक होता है। तीसरा ट्राइमेस्टर सप्ताह के 27 से गर्भावस्था के अंत तक होता है। )
(ଏକ ଗର୍ଭଧାରଣକୁ ତ୍ର ମାସିକରେ ବିଭକ୍ତ କରାଯାଇଛି: ପ୍ରଥମ ତ୍ର ମାସିକ ସପ୍ତାହ 1 ରୁ ସପ୍ତାହ ଶେଷ ପର୍ଯ୍ୟନ୍ତ | ଦ୍ୱିତୀୟ ତ୍ର ମାସିକ ସପ୍ତାହ 13 ରୁ ସପ୍ତାହ ଶେଷ 26 ପର୍ଯ୍ୟନ୍ତ | ତୃତୀୟ ତ୍ର ମାସିକ ସପ୍ତାହ 27 ରୁ ଗର୍ଭଧାରଣର ଶେଷ ପର୍ଯ୍ୟନ୍ତ )
अन्य कारण हैं:
(i) वह विकास स्वयं एक प्रक्रिया है जिसमें ऊर्जा के उच्च स्तर की आवश्यकता होती है, और
(ii) वह ऊर्जा वसा के रूप में शरीर में जमा हो जाती है।
अब, आप जानते हैं कि शरीर निर्माण के लिए प्रोटीन की आवश्यकता होती है। तो, एक उच्च विकास में
गर्भावस्था की तरह चरण, प्रोटीन की जरूरत का क्या होगा? हां, वे ऊपर चले जाते
तेजी से भ्रूण और मातृ दोनों के विकास की प्रक्रिया को बनाए रखने के लिए
ऊतकों। भ्रूण और मातृ ऊतकों दोनों की वृद्धि से पर्याप्त हो जाता है
दूसरी तिमाही।
ऊर्जा की बढ़ती जरूरतों से जुड़ा, बी विटामिन की बढ़ी हुई जरूरतें हैं
दूसरी तिमाही से। बी विटामिन ऐसे
थियामिन, राइबोफ्लेविन और नियासिन को मदद करने में शामिल कोएंजाइम का एक हिस्सा है
कार्बोहाइड्रेट या वसा के अणुओं में बंद ऊर्जा को छोड़ दें।
फोलिक एसिड का मामला
थोड़ा अलग है। फोलिक एसिड से संश्लेषित कोएंजाइम एक महत्वपूर्ण भूमिका निभाते हैं
सेल गुणा की प्रक्रिया, जैसा कि आप जानते हैं, की प्रक्रिया का हिस्सा है
विकास। इसलिए फोलिक एसिड की आवश्यकताएं इस कारण तेजी से बढ़ती हैं।
आयरन और कैल्शियम की आवश्यकताएं भी दूसरी से काफी बढ़ जाती हैं
बाद में ट्राइमेस्टर। हीमोग्लोबिन के संश्लेषण के लिए आयरन की आवश्यकता होती है। यह का एक हिस्सा है
कई नए लाल रक्त कोशिकाओं
माँ के रक्तप्रवाह में और साथ ही उसमें बनता है
गर्भस्थ शिशु का।इसके अलावा, लोहे के भंडार भ्रूण में जमा होते हैं (iron) जिससे होकर गुजरता है
जन्म के बाद जीवन के पहले तीन से चार महीने। यह आगे लोहे को बढ़ाता है
आवश्यकता। विकासशील हड्डियों में कैल्शियम बड़ी मात्रा में जमा होता है
भ्रूण। यही कारण है कि गर्भावस्था में कैल्शियम की जरूरत बढ़ जाती है।
क्या आपने कम सेवन के कारण शिशुओं में आयोडीन की कमी की समस्या के बारे में सुना है
माँ द्वारा आयोडीन? आयोडीन की कमी से क्रेटिनिज़्म होता है – इससे जुड़ी स्थितिमानसिक मंदता के साथ, खराब शारीरिक विकास और दोष जैसे कि भेंगापन और
बहरापन। इसलिए गर्भवती महिला द्वारा पर्याप्त आयोडीन का सेवन महत्वपूर्ण है
भ्रूण के शारीरिक और मानसिक विकास का उचित विनियमन सुनिश्चित करना।
हमने पहले उल्लेख किया है कि कुछ पोषक तत्वों की आवश्यकताएं तेजी से बढ़ती हैं
दूसरी तिमाही के बाद। क्या आप इसके लिए कोई कारण सोच सकते हैं? कारण यह है कि
पहली तिमाही (0-3 महीने) में भ्रूण छोटा होता है और उसकी पोषण संबंधी आवश्यकताएं नहीं होती हैं
महत्वपूर्ण। माँ के अंगों और ऊतकों में जुड़े परिवर्तन
तुच्छ रहना
यहां यह जोर दिया जाना चाहिए कि विकास के लिए पोषक तत्वों की आवश्यकताएं और
भ्रूण का विकास मां के आहार से मिलता है।
क्या आप सोच सकते हैं कि यदि आहार अपर्याप्त है तो क्या होगा?
यदि आहार पोषक तत्वों की आपूर्ति नहीं करता है
आवश्यक मात्रा, माँ के अपने ऊतकों को तोड़ दिया जाएगा। आप ऐसा कर सकते हैं
अगर गर्भावस्था में पहले से कुपोषित महिला के स्वास्थ्य पर प्रभाव की कल्पना करें
वह उचित आहार का सेवन नहीं करती है! यह आपको गर्भावस्था को अच्छे में प्रवेश करने के महत्वपूर्ण महत्व का सुझाव देना चाहिए
यह आपको गर्भावस्था को अच्छे में प्रवेश करने के महत्वपूर्ण महत्व का सुझाव देना चाहिए
पोषण स्थिति। किशोरावस्था के दौरान लड़की का आहार तैयार करने में महत्वपूर्ण है
गर्भावस्था के लिए शरीर। हालांकि, हमारे देश में कई किशोर लड़कियां नहीं हैं
अपना विकास पूरा करने का मौका मिलता है और वे बने रहते हैं
कुपोषित। असल में,
हमारे देश में कई लड़कियां वयस्कता तक पहुंचने से पहले गर्भावस्था से गुजरती हैं। यह
लड़की पर भारी दबाव डालता है, पोषक तत्वों की जरूरत को बढ़ा देता है। वह सामना करती है
अपने स्वयं के समर्थन के लिए आवश्यक पोषक तत्वों की आवश्यकता को पूरा करने का बोझ
किशोरावस्था में तेजी से विकास के साथ-साथ बढ़े हुए पोषक तत्वों की आवश्यकता
गर्भावस्था। बहुत बार इन बढ़ी हुई जरूरतों को पूरा नहीं किया जा सकता है। परिणाम? लड़की हो सकती है
गंभीर रूप से कुपोषित हो जाते हैं और बच्चा बहुत छोटा पैदा होता है। न माँ
शिशु बच सकता है। हम कुपोषण की भारी कीमत पर अधिक विस्तार से चर्चा करेंगे
कई अध्ययनों से पता चला है कि पर्याप्त पोषक तत्व वाली एक अच्छी पोषित महिला
भंडार एक सफल गर्भावस्था के लिए बेहतर है। दूसरे शब्दों में आहार से पहले
गर्भावस्था महत्वपूर्ण है ताकि पोषक तत्व भंडार या भंडार शरीर में उपलब्ध हों।
हालांकि, इसे रोकने के लिए गर्भावस्था के दौरान अच्छे आहार का पालन करना चाहिए
माँ और शिशु कुपोषित हो रहे हैं।Q11. Recognize the minor disorder of the newborn baby and their management(ନବଜାତ ଶିଶୁର ଛୋଟ ବ୍ୟାଧି ଏବଂ ସେମାନଙ୍କର ପରିଚାଳନାକୁ ଚିହ୍ନନ୍ତୁ )(11.नवजात शिशु के छोटे विकार और उनके प्रबंधन को पहचानें)
Ans. Some complications which can occur in the newborn are as follows:
Umbilical Infection: Umbilical infection may occur in the case of unsterile cord if
cutting. Purulent discharge red and inflamed periumbilical area and foul smell are
indicative of umbilical sepsis. The doctor must be consulted in this case.(କିଛି ଜଟିଳତା ଯାହା ନବଜାତ ଶିଶୁରେ ଘଟିପାରେ:
ଅମ୍ବିଲିକ୍ ସଂକ୍ରମଣ: ଅସ୍ଥିର କର୍ଡ କ୍ଷେତ୍ରରେ ନାବିକ ସଂକ୍ରମଣ ହୋଇପାରେ |
କାଟିବା ଶୁଦ୍ଧ ନିଷ୍କାସନ ଲାଲ ଏବଂ ପ୍ରଦାହିତ ପେରିମ୍ବିଲିକାଲ୍ କ୍ଷେତ୍ର ଏବଂ ଦୁର୍ଗନ୍ଧ |
ନାବିକ ସେପସିସ୍ ର ସୂଚକ | ଏହି କ୍ଷେତ୍ରରେ ଡାକ୍ତରଙ୍କ ପରାମର୍ଶ ନେବା ଜରୁରୀ )(कुछ जटिलताएँ जो नवजात शिशु में हो सकती हैं, वे इस प्रकार हैं:
Umbilical Infection: Umbilical Infection हो सकता है अगर unsterile cord के मामले में
काट रहा है। पुरुलेंट डिस्चार्ज लाल और सूजन वाले पेरिम्बिलिकल क्षेत्र और फाउल गंध हैं
नाभि सेप्सिस का संकेत। इस मामले में डॉक्टर से परामर्श किया जाना चाहिए।) DECE2-Solution(ENG)(CH-3)-IGNOU-DAY 14-ORSP
DECE2-Solution(ENG)(CH-3)-IGNOU-DAY 14-ORSP
Eye Infection: Eye infection may be caused by some germs transmitted from the
genital tract during delivery or by infected hands of caregivers. Profuse purulent
discharge may occur in one or both the eyes. The doctor should be consulted. Sticky
eyes without purulent discharge are common during first 2-3 days after birth and are
not a cause for alarm. In such a case, the eyes should be cleaned daily with sterilecotton swabs soaked in normal boiled water using one swab for each eye.Prescribed eye drops may be used.(ଚକ୍ଷୁ ସଂକ୍ରମଣ: ଆଖିରୁ ସଂକ୍ରମଣ କେତେକ ଜୀବାଣୁ ଦ୍ caused ାରା ହୋଇପାରେ
ପ୍ରସବ ସମୟରେ କିମ୍ବା ଯତ୍ନ ନେଉଥିବା ବ୍ୟକ୍ତିଙ୍କ ଦ୍ gen ାରା ଯ ital ନାଙ୍ଗ ଟ୍ରାକ୍ଟ | ପ୍ରଫୁଲ୍ଲ
ଗୋଟିଏ କିମ୍ବା ଉଭୟ ଆଖିରେ ଡିସଚାର୍ଜ ହୋଇପାରେ | ଡାକ୍ତରଙ୍କ ପରାମର୍ଶ ନେବା ଉଚିତ୍। ଷ୍ଟିକି |
ଶୁଦ୍ଧ ନିଷ୍କାସନ ବିନା ଆଖି ଜନ୍ମ ହେବାର ପ୍ରଥମ 2-3 ଦିନ ମଧ୍ୟରେ ସାଧାରଣ ଅଟେ ଏବଂ |
ଆଲାର୍ମର କାରଣ ନୁହେଁ | ଏପରି ପରିସ୍ଥିତିରେ, ଆଖିକୁ ପ୍ରତିଦିନ ଷ୍ଟେରାଇଲ୍ ସହିତ ସଫା କରାଯିବା ଉଚିତ୍ |
ପ୍ରତ୍ୟେକ ଆଖି ପାଇଁ ଗୋଟିଏ ସ୍ୱାବ ବ୍ୟବହାର କରି ସାଧାରଣ ସି iled ା ପାଣିରେ ଭିଜାଯାଇଥିବା ସୂତା ସ୍ ab ାବ୍ |
ନିର୍ଦ୍ଦିଷ୍ଟ ଆଖି ବୁନ୍ଦା ବ୍ୟବହାର କରାଯାଇପାରେ |)(आई इंफेक्शन: आंखों के संक्रमण की वजह से फैलने वाले कुछ कीटाणु हो सकते हैं
प्रसव के दौरान या देखभाल करने वालों के संक्रमित हाथों से जननांग पथ। विपुल प्रयोजन
एक या दोनों आंखों में डिस्चार्ज हो सकता है। डॉक्टर से परामर्श किया जाना चाहिए। चिपचिपा
प्यूरुलेंट डिस्चार्ज के बिना आँखें जन्म के बाद पहले 2-3 दिनों के दौरान आम हैं और हैं
अलार्म का कारण नहीं। ऐसे मामले में, बाँझ के साथ आंखों को रोजाना साफ किया जाना चाहिए
कपास झाड़ू प्रत्येक आंख के लिए एक झाड़ू का उपयोग करके सामान्य उबले पानी में भिगोया जाता है।
निर्धारित आई ड्रॉप का उपयोग किया जा सकता है।)
Weight loss: Most babies lose weight during the first 2-3 days of life. The weight loss
usually varies between 5 and 8 per cent of birth weight The normal factors
contributing to initial weight loss include removal of vernix, mucus and blood from
skin, passage of meconium and reduction of extra-cellular fluid volume. Nonnal
birth weight is regained by the end of first week. But weight loss may be excessive
due to:
– lack of oral feeding
– delayed feeding
– persistent vomiting
– diarrhea
– Mother taking certain drugs
– cleft lip and crert palate
In this regard, the following measures are recommended:
Accurate weighing of babies. Weight should be routinely recorded. Mother should
be advised to put the baby to breast frequently so that lactation is adequate.”
Intravenous feeding may be recommended for babies in case weight loss is serious.(ଓଜନ ହ୍ରାସ: ଜୀବନର ପ୍ରଥମ 2-3 ଦିନରେ ଅଧିକାଂଶ ଶିଶୁ ଓଜନ ହ୍ରାସ କରନ୍ତି | ଓଜନ ହ୍ରାସ |
ସାଧାରଣତ birth ଜନ୍ମ ଓଜନର 5 ରୁ 8 ପ୍ରତିଶତ ମଧ୍ୟରେ ଭିନ୍ନ ହୋଇଥାଏ ସାଧାରଣ କାରଣଗୁଡିକ |
ପ୍ରାରମ୍ଭିକ ଓଜନ ହ୍ରାସ କରିବାରେ ଭର୍ନିକ୍ସ, ମକୁସ୍ ଏବଂ ରକ୍ତ ଅପସାରଣ ଅନ୍ତର୍ଭୁକ୍ତ |
ଚର୍ମ, ମେକୋନିୟମର ଗତି ଏବଂ ଅତିରିକ୍ତ ସେଲ୍ୟୁଲାର୍ ଫ୍ଲୁଇଡ୍ ପରିମାଣ ହ୍ରାସ | ଅଣନାଲ୍ |
ପ୍ରଥମ ସପ୍ତାହ ଶେଷ ସୁଦ୍ଧା ଜନ୍ମ ଓଜନ ପୁନ ained ପ୍ରାପ୍ତ ହୁଏ | କିନ୍ତୁ ଓଜନ ହ୍ରାସ ହୋଇପାରେ |
କାରଣରୁ:
– ମ oral ଖିକ ଖାଇବାକୁ ଅଭାବ |
– ଖାଇବାକୁ ଦେବାରେ ବିଳମ୍ବ |
– କ୍ରମାଗତ ବାନ୍ତି |
– ଡାଇରିଆ
– ମା କିଛି drugs ଷଧ ସେବନ କରନ୍ତି |
– କ୍ଲିପ୍ ଲିପ୍ ଏବଂ କ୍ରେଟ୍ ପ୍ୟାଲେଟ୍ |
ଏହି ପରିପ୍ରେକ୍ଷୀରେ, ନିମ୍ନଲିଖିତ ପଦକ୍ଷେପଗୁଡିକ ସୁପାରିଶ କରାଯାଇଛି:
ଶିଶୁମାନଙ୍କର ସଠିକ୍ ଓଜନ | ଓଜନ ନିୟମିତ ଭାବରେ ରେକର୍ଡ କରାଯିବା ଉଚିତ୍ | ମାତା କରିବା ଉଚିତ୍ |
ଶିଶୁକୁ ବାରମ୍ବାର ସ୍ତନ୍ୟପାନ କରାଇବାକୁ ପରାମର୍ଶ ଦିଅନ୍ତୁ ଯାହାଦ୍ୱାରା ସ୍ତନ୍ୟପାନ ଯଥେଷ୍ଟ ହେବ | “
ଓଜନ ହ୍ରାସ ଗୁରୁତର ହେଲେ ଶିଶୁମାନଙ୍କ ପାଇଁ ଶିରାଭ୍ୟନ୍ତର ଖାଇବାକୁ ସୁପାରିଶ କରାଯାଇପାରେ |)वजन कम होना: जीवन के पहले 2-3 दिनों के दौरान अधिकांश शिशुओं का वजन कम होता है। वजन कम होना
आमतौर पर जन्म के वजन के 5 और 8 प्रतिशत के बीच भिन्न होता है सामान्य कारक
प्रारंभिक वजन घटाने में योगदान से वर्निक्स, बलगम और रक्त को निकालना शामिल है
त्वचा, मेकोनियम का पारित होना और अतिरिक्त कोशिकीय द्रव की मात्रा में कमी। Nonnal
जन्म का वजन पहले सप्ताह के अंत तक प्राप्त होता है। लेकिन वजन घटाना अत्यधिक हो सकता है
की वजह से:
– ओरल फीडिंग की कमी
– दूध पिलाने में देरी
– लगातार उल्टी होना
– दस्त
– कुछ दवाएं लेने वाली माँ
– फांक होंठ और कश तालु
इस संबंध में, निम्नलिखित उपायों की सिफारिश की जाती है:
शिशुओं का सटीक वजन। वजन नियमित रूप से दर्ज किया जाना चाहिए। माँ चाहिए
बच्चे को बार-बार स्तनपान कराने की सलाह दी जाए ताकि स्तनपान पर्याप्त हो। ”
वजन कम होने की स्थिति में शिशुओं के लिए अंतःशिरा भक्षण की सिफारिश की जा सकती है।DECE2-Solution(ENG/HIN)(CH-3)-IGNOU-DAY 14-ORSP
Oral Thrush: This infection generally occurs during the newborn period. White
patches or spots appear over the tongue, palate and gums. The baby may not be able
to suck normally. In such a case, the mother should be advised to administer or
apply prescribed medications and maintain hygiene.(ଓରାଲ୍ ଥ୍ରସ୍: ଏହି ସଂକ୍ରମଣ ସାଧାରଣତ the ନବଜାତ ଅବସ୍ଥାରେ ହୋଇଥାଏ | ଧଳା |
ଜିଭ, ପାଲଟ୍ ଏବଂ ଗୁଣ୍ଡ ଉପରେ ପ୍ୟାଚ୍ କିମ୍ବା ଦାଗ ଦେଖାଯାଏ | ଶିଶୁଟି ସକ୍ଷମ ହୋଇନପାରେ |
ସାଧାରଣ ଭାବରେ ଶୋଷିବାକୁ | ଏପରି ପରିସ୍ଥିତିରେ, ମାତାଙ୍କୁ ପରିଚାଳନା କରିବାକୁ ପରାମର୍ଶ ଦେବା ଉଚିତ୍ କିମ୍ବା
ନିର୍ଦ୍ଦିଷ୍ଟ ications ଷଧ ପ୍ରୟୋଗ କରନ୍ତୁ ଏବଂ ସ୍ୱଚ୍ଛତା ବଜାୟ ରଖନ୍ତୁ |)ओरल थ्रश: यह संक्रमण आमतौर पर नवजात अवधि के दौरान होता है। सफेद
पैच या स्पॉट जीभ, तालु और मसूड़ों के ऊपर दिखाई देते हैं। बच्चा सक्षम नहीं हो सकता है
सामान्य रूप से चूसना। ऐसे मामले में, माँ को प्रशासन या करने की सलाह दी जानी चाहिए
निर्धारित दवाएं लागू करें और स्वच्छता बनाए रखें।
DECE2-Solution(ENG/HIN)(CH-3)-IGNOU-DAY 14-ORSP
Q12. Describe the meaning and aims of antenatal care.(ପ୍ରସବ ଯତ୍ନର ଅର୍ଥ ଏବଂ ଲକ୍ଷ୍ୟ ବର୍ଣ୍ଣନା କର )Q12। एंटिनाटल देखभाल के अर्थ और उद्देश्य का वर्णन करें।
Ans. “Antenatal Care” is the care given to the woman during pregnancy. It consists
of early detection and confirmation of pregnancy, detection of ‘at risk’ mother,
immunization against tetanus, nutritional supplementation with iron and folic acid
and periodic antenatal assessment. Antenatal assessment, to be made at least at 20,
30, 34 and 38 weeks of pregnancy, also aims at early detection of foetal growth
failure. (ଗର୍ଭଧାରଣ ସମୟରେ ମହିଳାଙ୍କୁ ଦିଆଯାଇଥିବା ଯତ୍ନ ହେଉଛି “ଆଣ୍ଟେନେଟାଲ୍ କେୟାର” | ଏହା ଗଠିତ |
(ଗର୍ଭଧାରଣ ସମୟରେ ମହିଳାଙ୍କୁ ଦିଆଯାଇଥିବା ଯତ୍ନ ହେଉଛି “ଆଣ୍ଟେନେଟାଲ୍ କେୟାର” | ଏହା ଗଠିତ |
ଗର୍ଭଧାରଣର ଶୀଘ୍ର ଚିହ୍ନଟ ଏବଂ ନିଶ୍ଚିତକରଣ, ‘ବିପଦରେ’ ମା’ର ଚିହ୍ନଟ,
ଟିଟାନସ୍ ପ୍ରତି ପ୍ରତିରୋପଣ, ଲୁହା ଏବଂ ଫୋଲିକ୍ ଏସିଡ୍ ସହିତ ପୁଷ୍ଟିକର ସପ୍ଲିମେଣ୍ଟେସନ୍ |
ଏବଂ ପର୍ଯ୍ୟାୟକ୍ରମେ ପ୍ରସବକାଳୀନ ମୂଲ୍ୟାଙ୍କନ | ଅନ୍ତତ at ପକ୍ଷେ ମୂଲ୍ୟାଙ୍କନ, ଅତିକମରେ 20,
ଗର୍ଭଧାରଣର 30, 34 ଏବଂ 38 ସପ୍ତାହ, ଗର୍ଭସ୍ଥ ବୃଦ୍ଧିର ଶୀଘ୍ର ଚିହ୍ନଟ କରିବାକୁ ମଧ୍ୟ ଲକ୍ଷ୍ୟ ରଖିଛି |
ବିଫଳତା)उत्तर:। “प्रसव पूर्व देखभाल” गर्भावस्था के दौरान महिला को दी जाने वाली देखभाल है। इसमें शामिल है
गर्भावस्था का प्रारंभिक पता लगाने और पुष्टि करने के लिए, ‘जोखिम में’ मां का पता लगाने,
टेटनस के खिलाफ टीकाकरण, लोहे और फोलिक एसिड के साथ पोषण पूरकता
और समय-समय पर प्रसवपूर्व मूल्यांकन। प्रसव के बाद मूल्यांकन, कम से कम 20 पर किया जाना है,
गर्भावस्था के 30, 34 और 38 सप्ताह, भी भ्रूण के विकास का जल्द पता लगाने के लिए लक्ष्य रखते हैं
विफलता।The responsibility of this care is shared between the family, health workers and the
medical doctor. The pregnant woman is entitled to the highest standard of care
during this period and needs to have faith in the health team, for the safety and care
of her baby and herself. Proper antenatal care provides adequate medical,
nutritional, physical, psychological, social and educational care to the pregnant
woman. Before we go into the details of antenatal care, let us see what it aims at.
The aims of antenatal care are to promote and maintain good physical and mental
health of the pregnant woman ensure the birth of a mature, live and healthy child to
a healthy mother prepare the woman for labor and delivery detect early and treat
any high risk conditions endangering the life of the mother and child teach the
woman about family planning and care of the newborn.ଏହି ଯତ୍ନର ଦାୟିତ୍ୱ ପରିବାର, ସ୍ୱାସ୍ଥ୍ୟ କର୍ମୀ ଏବଂ
ଡାକ୍ତରୀ ଡାକ୍ତର। ଗର୍ଭବତୀ ମହିଳା ସର୍ବୋଚ୍ଚ ଯତ୍ନର ଅଧିକାର ପାଇଛନ୍ତି
ଏହି ଅବଧି ମଧ୍ୟରେ ଏବଂ ନିରାପତ୍ତା ଏବଂ ଯତ୍ନ ପାଇଁ ସ୍ୱାସ୍ଥ୍ୟ ଦଳ ଉପରେ ବିଶ୍ୱାସ ରହିବା ଆବଶ୍ୟକ |
ତା’ର ଶିଶୁ ଏବଂ ନିଜେ | ସଠିକ୍ ପ୍ରସବ ଯତ୍ନ ପର୍ଯ୍ୟାପ୍ତ ଚିକିତ୍ସା ଯୋଗାଏ,
ଗର୍ଭବତୀଙ୍କୁ ପୁଷ୍ଟିକର, ଶାରୀରିକ, ମାନସିକ, ସାମାଜିକ ଏବଂ ଶିକ୍ଷାଗତ ଯତ୍ନ |
ମହିଳା ପ୍ରସବକାଳୀନ ଯତ୍ନର ସବିଶେଷ ତଥ୍ୟକୁ ଯିବା ପୂର୍ବରୁ, ଆସନ୍ତୁ ଦେଖିବା ଏହାର ଉଦ୍ଦେଶ୍ୟ କ’ଣ
ପ୍ରସବକାଳୀନ ଯତ୍ନର ଉଦ୍ଦେଶ୍ୟ ହେଉଛି ଉତ୍ତମ ଶାରୀରିକ ଏବଂ ମାନସିକତାକୁ ପ୍ରୋତ୍ସାହନ ଏବଂ ପରିଚାଳନା କରିବା |
ଗର୍ଭବତୀ ମହିଳାଙ୍କ ସ୍ୱାସ୍ଥ୍ୟ ଏକ ପରିପକ୍ୱ, ଜୀବନ୍ତ ଏବଂ ସୁସ୍ଥ ସନ୍ତାନର ଜନ୍ମ ନିଶ୍ଚିତ କରେ |
ଜଣେ ସୁସ୍ଥ ମାତା ମହିଳାଙ୍କୁ ଶ୍ରମ ଏବଂ ପ୍ରସବ ପାଇଁ ଶୀଘ୍ର ଚିହ୍ନଟ କରି ଚିକିତ୍ସା ପାଇଁ ପ୍ରସ୍ତୁତ କରନ୍ତି |
ମା ଏବଂ ଶିଶୁର ଜୀବନ ପ୍ରତି ବିପଦ ଥିବା ଯେକ high ଣସି ଉଚ୍ଚ ବିପଦ ଅବସ୍ଥା ଶିକ୍ଷା ଦିଏ |
ପରିବାର ଯୋଜନା ଏବଂ ନବଜାତ ଶିଶୁର ଯତ୍ନ ବିଷୟରେ ମହିଳା |इस देखभाल की जिम्मेदारी परिवार, स्वास्थ्य कार्यकर्ताओं और दोंनों के बीच साझा की जाती है
चिकित्सा चिकित्सक। गर्भवती महिला देखभाल के उच्चतम मानक की हकदार है
इस अवधि के दौरान और सुरक्षा और देखभाल के लिए स्वास्थ्य टीम में विश्वास रखने की जरूरत है
उसके बच्चे और खुद के। उचित प्रसव पूर्व देखभाल पर्याप्त चिकित्सा प्रदान करती है,
गर्भवती को पोषण, शारीरिक, मनोवैज्ञानिक, सामाजिक और शैक्षिक देखभाल
महिला। इससे पहले कि हम प्रसवपूर्व देखभाल के विवरण में जाएं, आइए देखें कि इसका उद्देश्य क्या है।
प्रसवपूर्व देखभाल के उद्देश्य अच्छे शारीरिक और मानसिक को बढ़ावा देना और बनाए रखना है
गर्भवती महिला का स्वास्थ्य परिपक्व, जीवित और स्वस्थ बच्चे के जन्म को सुनिश्चित करता है
एक स्वस्थ माँ महिला को प्रसव और प्रसव के लिए तैयार करती है और जल्दी पता लगा लेती है
मां और बच्चे के जीवन को खतरे में डालने वाली कोई भी उच्च जोखिम वाली स्थिति
परिवार नियोजन और नवजात शिशु की देखभाल के बारे में महिला। Q13. Understand the need for a holistic approach to child healthQ13। ଶିଶୁ ସ୍ୱାସ୍ଥ୍ୟ ପ୍ରତି ଏକ ସାମଗ୍ରିକ ଆଭିମୁଖ୍ୟର ଆବଶ୍ୟକତା ବୁ .ନ୍ତୁ |Q13। बाल स्वास्थ्य के लिए एक समग्र दृष्टिकोण की आवश्यकता को समझें
Q13. Understand the need for a holistic approach to child healthQ13। ଶିଶୁ ସ୍ୱାସ୍ଥ୍ୟ ପ୍ରତି ଏକ ସାମଗ୍ରିକ ଆଭିମୁଖ୍ୟର ଆବଶ୍ୟକତା ବୁ .ନ୍ତୁ |Q13। बाल स्वास्थ्य के लिए एक समग्र दृष्टिकोण की आवश्यकता को समझें
Ans. As you have read, good health is defined as the physical, intellectual and
psychological well-being of the person. A healthy child is one who can cope with het
environment in a manner appropriate for her age group, and, therefore, displays
physical, mental and emotional balance. When such a balance is disturbed by illness,
it affects all aspects of the child’s life-physical, cognitive, emotional and social
You may have noticed that it is usually the mother who first recognizes that
something is wrong with her child, even before specific symptoms of an illness
appear. This is because the mother deals with her child as a complete being, and is
conscious of disturbance in the whole. Development of a child is not only affected by
many factors (cultural, economic, social or even accidental), it is also multi-
dimensional (proceeding. in more than one area or facet) and integrated (each area
affecting the others) and takes place continuously. Therefore, our concern when
talking of providing health care to the child should not just be ensuring that the child
survives, by providing physical care.
child develop as a total being. Survival and development
Rather, we have to help
have to proceed together. We are not dealing with a sequential process, wherein wehelp the child first to survive and then to develop. Health and development are
inseparable
Therefore, care of either healthy or sick children must equally take a holistic
approach, viewing the entire human being as its concern. It is not adequate to treat
the physical symptoms of the illness. It is crucial to care for the whole child –
looking after her emotional, social and stimulation seeds, along with providing
physical care. We, therefore, advocate a multidimensional approach to child care, in
health and in sickness.ଉତ୍ତର.ଯେହେତୁ ଆପଣ ପ read ିଛନ୍ତି, ଉତ୍ତମ ସ୍ୱାସ୍ଥ୍ୟ ଶାରୀରିକ, ବ intellectual ଦ୍ଧିକ ଏବଂ ଭାବରେ ବ୍ୟାଖ୍ୟା କରାଯାଇଛି |
ବ୍ୟକ୍ତିର ମାନସିକ ସୁସ୍ଥତା | ଏକ ସୁସ୍ଥ ଶିଶୁ ହେଉଛି ଯିଏ ହେଟ୍ ସହିତ ମୁକାବିଲା କରିପାରିବ |
ତାଙ୍କ ବୟସ ଶ୍ରେଣୀ ପାଇଁ ଉପଯୁକ୍ତ manner ଙ୍ଗରେ ପରିବେଶ, ଏବଂ, ତେଣୁ, ପ୍ରଦର୍ଶନ କରେ |
ଶାରୀରିକ, ମାନସିକ ଏବଂ ଭାବନାତ୍ମକ ସନ୍ତୁଳନ | ଯେତେବେଳେ ଅସୁସ୍ଥତା ଦ୍ୱାରା ଏପରି ସନ୍ତୁଳନ ବିଚଳିତ ହୁଏ,
ଏହା ଶିଶୁର ଜୀବନ-ଶାରୀରିକ, ଜ୍ଞାନଗତ, ଭାବପ୍ରବଣ ଏବଂ ସାମାଜିକର ସମସ୍ତ ଦିଗକୁ ପ୍ରଭାବିତ କରିଥାଏ |
ଆପଣ ହୁଏତ ଧ୍ୟାନ ଦେଇଥିବେ ଯେ ସାଧାରଣତ the ସେହି ମା ହିଁ ପ୍ରଥମେ ଏହାକୁ ଚିହ୍ନିଥାଏ |
ରୋଗର ନିର୍ଦ୍ଦିଷ୍ଟ ଲକ୍ଷଣ ପୂର୍ବରୁ ମଧ୍ୟ ତାଙ୍କ ପିଲାଙ୍କ ସହିତ କିଛି ଭୁଲ ଅଛି |
ଦେଖାଯାଏ | ଏହାର କାରଣ ହେଉଛି, ମା ନିଜ ସନ୍ତାନ ସହିତ ସଂପୂର୍ଣ୍ଣ ସୃଷ୍ଟିକର୍ତ୍ତା ଭାବରେ କାର୍ଯ୍ୟ କରେ, ଏବଂ ଅଟେ |
ସମଗ୍ର ବିଶୃଙ୍ଖଳା ବିଷୟରେ ସଚେତନ | ଏକ ଶିଶୁର ବିକାଶ କେବଳ ପ୍ରଭାବିତ ହୁଏ ନାହିଁ |
ଅନେକ କାରଣ (ସାଂସ୍କୃତିକ, ଅର୍ଥନ, ତିକ, ସାମାଜିକ କିମ୍ବା ଏପରିକି ଦୁର୍ଘଟଣାଜନକ), ଏହା ମଧ୍ୟ ବହୁ-
ଡାଇମେନ୍ସନାଲ୍ (ଅଗ୍ରଗତି | ଏକରୁ ଅଧିକ କ୍ଷେତ୍ର କିମ୍ବା ଦିଗରେ) ଏବଂ ଏକୀକୃତ (ପ୍ରତ୍ୟେକ କ୍ଷେତ୍ର) |
ଅନ୍ୟମାନଙ୍କୁ ପ୍ରଭାବିତ କରେ) ଏବଂ କ୍ରମାଗତ ଭାବରେ ଘଟେ | ତେଣୁ, ଆମର ଚିନ୍ତା କେବେ |
ଶିଶୁକୁ ସ୍ୱାସ୍ଥ୍ୟ ସେବା ଯୋଗାଇବା ବିଷୟରେ କହିବା କେବଳ ଶିଶୁକୁ ନିଶ୍ଚିତ କରିବା ଉଚିତ୍ ନୁହେଁ |
ଶାରୀରିକ ଯତ୍ନ ଯୋଗାଇ ବଞ୍ଚିଥାଏ |
ଶିଶୁ ସମୁଦାୟ ଭାବରେ ବିକାଶ ହୁଏ | ବଞ୍ଚିବା ଏବଂ ବିକାଶ
ବରଂ ଆମକୁ ସାହାଯ୍ୟ କରିବାକୁ ପଡିବ |
ଏକତ୍ର ଅଗ୍ରଗତି କରିବାକୁ ପଡିବ | ଆମେ ଏକ କ୍ରମିକ ପ୍ରକ୍ରିୟା ସହିତ କାରବାର କରୁନାହୁଁ, ଯେଉଁଠାରେ ଆମେ |
ପିଲାକୁ ପ୍ରଥମେ ବଞ୍ଚିବାକୁ ଏବଂ ପରେ ବିକାଶରେ ସାହାଯ୍ୟ କର | ସ୍ୱାସ୍ଥ୍ୟ ଏବଂ ବିକାଶ ହେଉଛି |
ଅବିଚ୍ଛେଦ୍ୟ |
ତେଣୁ, ସୁସ୍ଥ କିମ୍ବା ଅସୁସ୍ଥ ପିଲାମାନଙ୍କର ଯତ୍ନ ସମାନ ଭାବରେ ଏକ ସାମଗ୍ରିକ ହେବା ଆବଶ୍ୟକ |
ଆଭିମୁଖ୍ୟ, ସମଗ୍ର ମଣିଷକୁ ଏହାର ଚିନ୍ତା ଭାବରେ ଦେଖିବା | ଚିକିତ୍ସା କରିବା ପର୍ଯ୍ୟାପ୍ତ ନୁହେଁ |
ରୋଗର ଶାରୀରିକ ଲକ୍ଷଣ | ସମଗ୍ର ଶିଶୁର ଯତ୍ନ ନେବା ଅତ୍ୟନ୍ତ ଗୁରୁତ୍ୱପୂର୍ଣ୍ଣ –
ଯୋଗାଇବା ସହିତ ତା’ର ଭାବପ୍ରବଣ, ସାମାଜିକ ଏବଂ ଉତ୍ସାହ ମଞ୍ଜିଗୁଡ଼ିକର ଯତ୍ନ ନେବା |
ଶାରୀରିକ ଯତ୍ନ ତେଣୁ, ଆମେ ଶିଶୁ ଯତ୍ନ ପାଇଁ ଏକ ବହୁମୁଖୀ ଆଭିମୁଖ୍ୟକୁ ପ୍ରୋତ୍ସାହିତ କରୁ |
ସ୍ୱାସ୍ଥ୍ୟ ଏବଂ ଅସୁସ୍ଥତା |उत्तर:। जैसा कि आपने पढ़ा है, अच्छे स्वास्थ्य को शारीरिक, बौद्धिक और के रूप में परिभाषित किया गया है
व्यक्ति का मनोवैज्ञानिक कल्याण। एक स्वस्थ बच्चा वह है जो हेट का सामना कर सकता है
उसके आयु समूह के लिए उपयुक्त वातावरण, और, इसलिए, प्रदर्शित करता है
शारीरिक, मानसिक और भावनात्मक संतुलन। जब ऐसा संतुलन बीमारी से परेशान है,
यह बच्चे के जीवन-भौतिक, संज्ञानात्मक, भावनात्मक और सामाजिक सभी पहलुओं को प्रभावित करता है
आपने देखा होगा कि यह आमतौर पर मां ही होती है जो सबसे पहले इसे पहचानती है
किसी बीमारी के विशिष्ट लक्षणों से पहले भी उसके बच्चे के साथ कुछ गलत है
दिखाई देते हैं। ऐसा इसलिए है क्योंकि माँ अपने बच्चे के साथ एक पूर्ण व्यवहार करती है, और है
पूरे में गड़बड़ी के प्रति सचेत। एक बच्चे का विकास न केवल प्रभावित होता है
कई कारक (सांस्कृतिक, आर्थिक, सामाजिक या आकस्मिक), यह भी बहु है-
आयामी (आगे बढ़ना। एक से अधिक क्षेत्र या पहलू में) और एकीकृत (प्रत्येक क्षेत्र
दूसरों को प्रभावित करना) और लगातार जगह लेता है। इसलिए, जब हमारी चिंता
बच्चे को स्वास्थ्य देखभाल प्रदान करने की बात सिर्फ यह सुनिश्चित करने की नहीं होनी चाहिए कि बच्चा
जीवित, शारीरिक देखभाल प्रदान करके।
बाल कुल के रूप में विकसित होते हैं। अस्तित्व और विकास
बल्कि हमें मदद करनी होगी
एक साथ आगे बढ़ना है। हम एक अनुक्रमिक प्रक्रिया के साथ काम नहीं कर रहे हैं, जिसमें हम
बच्चे को पहले जीवित रहने और फिर विकसित करने में मदद करें। स्वास्थ्य और विकास है
अवियोज्य
इसलिए, या तो स्वस्थ या बीमार बच्चों की देखभाल समान रूप से एक समग्र होनी चाहिए
दृष्टिकोण, संपूर्ण मानव को इसकी चिंता के रूप में देखना। यह इलाज के लिए पर्याप्त नहीं है
बीमारी के शारीरिक लक्षण। पूरे बच्चे की देखभाल करना महत्वपूर्ण है –
प्रदान करने के साथ उसके भावनात्मक, सामाजिक और उत्तेजना बीज की देखभाल करना
शारीरिक देखभाल। इसलिए, हम बच्चे की देखभाल में बहुआयामी दृष्टिकोण की वकालत करते हैं
स्वास्थ्य और बीमारी में।Q14. Record the proper history to the child and her environmentQ14। ପିଲା ଏବଂ ତା’ର ପରିବେଶକୁ ଉପଯୁକ୍ତ ଇତିହାସ ରେକର୍ଡ କର |Q14। बच्चे और उसके पर्यावरण के लिए उचित इतिहास रिकॉर्ड करें
Ans. An important part of health care is knowing the proper history of the child and
her environment. For this purpose, it would be helpful if you have a card for each
child in which you record the various aspects o the child’s health, as described in this
section. Alternatively, you could also use a register giving a few pages for each child.
This record would serve as a ready reference or you as well as the doctor/health
worker. Much of the information about the following aspects will be obtained from
the mother. You may talk to her during her visit to the center or you may need to
visit her at home.ଉତ୍ତର ସ୍ୱାସ୍ଥ୍ୟସେବାର ଏକ ଗୁରୁତ୍ୱପୂର୍ଣ୍ଣ ଅଂଶ ହେଉଛି ଶିଶୁର ସଠିକ ଇତିହାସ ଜାଣିବା ଏବଂ |
ତା’ର ପରିବେଶ ଏହି ଉଦ୍ଦେଶ୍ୟ ପାଇଁ, ଯଦି ଆପଣଙ୍କର ପ୍ରତ୍ୟେକ ପାଇଁ କାର୍ଡ ଅଛି ତେବେ ଏହା ସହାୟକ ହେବ |
ଶିଶୁ ଯେଉଁଥିରେ ତୁମେ ଶିଶୁର ସ୍ୱାସ୍ଥ୍ୟର ବିଭିନ୍ନ ଦିଗକୁ ରେକର୍ଡ କର, ଯେପରି ଏଥିରେ ବର୍ଣ୍ଣନା କରାଯାଇଛି |
ବିଭାଗ ବ ly କଳ୍ପିକ ଭାବରେ, ଆପଣ ପ୍ରତ୍ୟେକ ପିଲାଙ୍କ ପାଇଁ କିଛି ପୃଷ୍ଠା ପ୍ରଦାନ କରୁଥିବା ଏକ ରେଜିଷ୍ଟର ମଧ୍ୟ ବ୍ୟବହାର କରିପାରିବେ |
ଏହି ରେକର୍ଡ ଏକ ପ୍ରସ୍ତୁତ ରେଫରେନ୍ସ କିମ୍ବା ଆପଣ ଏବଂ ଡାକ୍ତର / ସ୍ୱାସ୍ଥ୍ୟ ଭାବରେ କାର୍ଯ୍ୟ କରିବେ |
ଶ୍ରମିକ ନିମ୍ନଲିଖିତ ଦିଗଗୁଡ଼ିକ ବିଷୟରେ ଅନେକ ତଥ୍ୟ ମିଳିବ |
ମାତା ସେ କେନ୍ଦ୍ର ପରିଦର୍ଶନ ସମୟରେ ଆପଣ ତାଙ୍କ ସହିତ କଥା ହୋଇପାରନ୍ତି କିମ୍ବା ଆପଣଙ୍କୁ ଆବଶ୍ୟକ ହୋଇପାରେ |
ଘରେ ତାଙ୍କୁ ଦେଖା କର |उत्तर:। स्वास्थ्य देखभाल का एक महत्वपूर्ण हिस्सा बच्चे के उचित इतिहास को जानता है और
उसका वातावरण। इस उद्देश्य के लिए, यह उपयोगी होगा यदि आपके पास प्रत्येक के लिए एक कार्ड है
बच्चा जिसमें आप विभिन्न पहलुओं को रिकॉर्ड करते हैं, बच्चे के स्वास्थ्य पर ध्यान दिया जाता है, जैसा कि इसमें वर्णित है
अनुभाग। वैकल्पिक रूप से, आप प्रत्येक बच्चे के लिए कुछ पृष्ठ देने वाले रजिस्टर का भी उपयोग कर सकते हैं।
यह रिकॉर्ड एक तैयार संदर्भ या आप के साथ-साथ डॉक्टर / स्वास्थ्य के रूप में काम करेगा
कार्यकर्ता। निम्नलिखित पहलुओं के बारे में अधिक जानकारी से प्राप्त किया जाएगा
माता। आप केंद्र में उसकी यात्रा के दौरान उससे बात कर सकते हैं या आपको जरूरत पड़ सकती है
उसके घर पर जाएँ।Prenatal History: You know that the development of the child is influenced by the
condition of the mother during pregnancy. It is important to establish a good
rapport with the child’s mother before you begin asking her about her pregnancy.
Ask her the following questions.
Did she have a full-term pregnancy?
Did she have any illness during her pregnancy, specifically Rubella (German
measles) or any other virus infection?
Did she have a fall or bleeding at any time during her pregnancy?
Did she take any drugs or medicines, or was she exposed to X-rays during her
pregnancy, especially during the first three months?
Did she take anti-tetanus injections?ପ୍ରସବ ଇତିହାସ: ଆପଣ ଜାଣନ୍ତି ଯେ ଶିଶୁର ବିକାଶ ଦ୍ୱାରା ପ୍ରଭାବିତ ହୋଇଥାଏ |
ଗର୍ଭାବସ୍ଥାରେ ମାତାର ଅବସ୍ଥା | ଏକ ଭଲ ପ୍ରତିଷ୍ଠା କରିବା ଗୁରୁତ୍ୱପୂର୍ଣ୍ଣ |
ଆପଣ ତାଙ୍କ ଗର୍ଭଧାରଣ ବିଷୟରେ ପଚାରିବା ଆରମ୍ଭ କରିବା ପୂର୍ବରୁ ଶିଶୁର ମା ସହିତ ସମ୍ପର୍କ କରନ୍ତୁ |
ତାଙ୍କୁ ନିମ୍ନ ପ୍ରଶ୍ନ ପଚାର |
ତାଙ୍କର ପୂର୍ଣ୍ଣକାଳୀନ ଗର୍ଭଧାରଣ ଥିଲା କି?
ଗର୍ଭାବସ୍ଥାରେ ତାଙ୍କର କ illness ଣସି ରୋଗ ହୋଇଥିଲା କି, ବିଶେଷ ଭାବରେ ରୁବେଲା (ଜର୍ମାନ୍) |
ମିଳିମିଳା) କିମ୍ବା ଅନ୍ୟ କ virus ଣସି ଜୀବାଣୁ ସଂକ୍ରମଣ?
ଗର୍ଭଧାରଣ ସମୟରେ ସେ କ fall ଣସି ସମୟରେ ପତନ କିମ୍ବା ରକ୍ତସ୍ରାବ କରିଥିଲେ କି?
ସେ କ drugs ଣସି drugs ଷଧ କିମ୍ବା medicines ଷଧ ସେବନ କରିଥିଲେ ନା ତାଙ୍କ ସମୟରେ ଏକ୍ସ-ରେ ସଂସ୍ପର୍ଶରେ ଆସିଥିଲେ
ଗର୍ଭଧାରଣ, ବିଶେଷକରି ପ୍ରଥମ ତିନି ମାସ ମଧ୍ୟରେ?
ସେ ଆଣ୍ଟି-ଟିଟାନସ୍ ଇଞ୍ଜେକ୍ସନ ନେଇଥିଲେ କି?प्रसवपूर्व इतिहास: आप जानते हैं कि बच्चे का विकास इससे प्रभावित होता है
गर्भावस्था के दौरान मां की स्थिति। एक अच्छा स्थापित करना महत्वपूर्ण है
इससे पहले कि आप उसकी गर्भावस्था के बारे में पूछना शुरू करें, बच्चे की माँ के साथ तालमेल बिठाएँ।
उससे निम्नलिखित प्रश्न पूछें।
क्या उसे पूर्ण अवधि का गर्भ था?
क्या उसे गर्भावस्था के दौरान कोई बीमारी थी, विशेष रूप से रूबेला (जर्मन)
खसरा) या कोई अन्य वायरस संक्रमण?
क्या गर्भावस्था के दौरान किसी भी समय उसे गिरने या रक्तस्राव हुआ था?
क्या उसने कोई ड्रग्स या दवाइयाँ लीं, या वह उसके दौरान एक्स-रे के संपर्क में थी
गर्भावस्था, विशेष रूप से पहले तीन महीनों के दौरान?
क्या उसने एंटी-टेटनस इंजेक्शन लिया था?Birth: The birth process has a tremendous bearing on the health of the child. You
have read about care to be taken during delivery and care of the newborn in Unit 11,
Block 3 of this course. Ask the following questions to the mother regarding the birth
of the child.Did she go for antenatal health visits?
Who conducted the delivery-a doctor/nurse/dai (trained/untrained)many other?
Was the birth process normal?
Was it full-term?
Did the baby have any problems during the process of delivery?Was the newborn in distress?Were any resuscitation measures used?
Did the child cry as soon as she was born?
What was the baby’s weight at birth?
Did the doctor or the dai tell her that the infant was normal?All these questions are important because delay during delivery or complicated
births can affect the infant by depriving her of oxygen to the brain. Birth before term
or birth weight below normative range (i.e., below 2500 gms.) puts the infant in the
high risk category.ଜନ୍ମ: ଶିଶୁର ସ୍ୱାସ୍ଥ୍ୟ ଉପରେ ଜନ୍ମ ପ୍ରକ୍ରିୟା ଏକ ଜବରଦସ୍ତ ପ୍ରଭାବ ପକାଇଥାଏ | ତୁମେ
ୟୁନିଟ୍ 11 ରେ ନବଜାତ ଶିଶୁର ପ୍ରସବ ଏବଂ ଯତ୍ନ ନେବା ସମୟରେ ଯତ୍ନ ନେବାକୁ ପ read ିଛନ୍ତି,
ଏହି ପାଠ୍ୟକ୍ରମର 3 କୁ ଅବରୋଧ କରନ୍ତୁ | ଜନ୍ମ ବିଷୟରେ ମାତାଙ୍କୁ ନିମ୍ନଲିଖିତ ପ୍ରଶ୍ନ ପଚାର |
ଶିଶୁର
ସେ ପ୍ରସବକାଳୀନ ସ୍ୱାସ୍ଥ୍ୟ ପରିଦର୍ଶନ ପାଇଁ ଯାଇଥିଲେ କି?
କିଏ ପ୍ରସବ-ଡାକ୍ତର / ନର୍ସ / ଡାଏ (ତାଲିମପ୍ରାପ୍ତ / ତାଲିମପ୍ରାପ୍ତ) ପରିଚାଳନା କରିଥିଲେ?
ଜନ୍ମ ପ୍ରକ୍ରିୟା ସ୍ୱାଭାବିକ ଥିଲା କି?
ଏହା ପୂର୍ଣ୍ଣକାଳୀନ ଥିଲା କି?
ପ୍ରସବ ସମୟରେ ଶିଶୁର କ problems ଣସି ଅସୁବିଧା ହୋଇଥିଲା କି?
ନବଜାତ ଶିଶୁ କଷ୍ଟରେ ଥିଲେ କି?
କ res ଣସି ପୁନରୁଦ୍ଧାର ପଦକ୍ଷେପ ବ୍ୟବହୃତ ହୋଇଥିଲା କି?
ପିଲାଟି ଜନ୍ମ ହେବା ମାତ୍ରେ କାନ୍ଦିଲା କି?
ଜନ୍ମ ସମୟରେ ଶିଶୁର ଓଜନ କ’ଣ ଥିଲା?
ଡାକ୍ତର କିମ୍ବା ଡାଏ ତାଙ୍କୁ କହିଥିଲେ ଯେ ଶିଶୁଟି ସ୍ୱାଭାବିକ ଥିଲା?
ଏହି ସମସ୍ତ ପ୍ରଶ୍ନ ଗୁରୁତ୍ୱପୂର୍ଣ୍ଣ କାରଣ ବିତରଣ ସମୟରେ ବିଳମ୍ବ କିମ୍ବା ଜଟିଳ |
ଜନ୍ମ ଶିଶୁକୁ ମସ୍ତିଷ୍କକୁ ଅମ୍ଳଜାନରୁ ବଞ୍ଚିତ କରି ପ୍ରଭାବିତ କରିପାରିବ | ଅବଧି ପୂର୍ବରୁ ଜନ୍ମ |
କିମ୍ବା ଜନ୍ମ ଓଜନ ସାଧାରଣ ପରିସରଠାରୁ କମ୍ (ଯଥା, 2500 ଗ୍ରାମ ତଳେ) ଶିଶୁକୁ ରଖେ |
ଉଚ୍ଚ ବିପଦ ବର୍ଗ |जन्म: जन्म प्रक्रिया का बच्चे के स्वास्थ्य पर जबरदस्त प्रभाव पड़ता है। आप
यूनिट 11 में नवजात की देखभाल और प्रसव के दौरान देखभाल के बारे में पढ़ा है,
इस कोर्स के ब्लॉक 3। जन्म के संबंध में माँ से निम्नलिखित प्रश्न पूछें
बच्चे का।
क्या वह प्रसवपूर्व स्वास्थ्य यात्राओं के लिए गई थीं?
किसने प्रसूति-एक डॉक्टर / नर्स / दाई (प्रशिक्षित / अप्रशिक्षित) का संचालन किया?
क्या जन्म प्रक्रिया सामान्य थी?
क्या यह पूर्ण-कालिक था?
क्या प्रसव की प्रक्रिया के दौरान शिशु को कोई समस्या थी?
क्या नवजात शिशु संकट में था?
क्या कोई पुनर्जीवन उपायों का इस्तेमाल किया गया था?
क्या बच्चा पैदा होते ही रोने लगा था?
जन्म के समय बच्चे का वजन कितना था?
क्या डॉक्टर या दाई ने उसे बताया कि शिशु सामान्य था?
ये सभी प्रश्न महत्वपूर्ण हैं क्योंकि प्रसव या जटिल के दौरान देरी
जन्म मस्तिष्क को ऑक्सीजन से वंचित करके शिशु को प्रभावित कर सकता है। कार्यकाल से पहले जन्म
या जन्म के बाद का वजन आदर्श सीमा (यानी 2500 ग्राम से नीचे) शिशु को अंदर डालता है
उच्च जोखिम श्रेणी।Family History: The health status of other members of the family is also indicative of
the child’s health status. Taking the family history can help you to detect a health-
related problem in the child before it actually shows itself. This will enable you to
take preventive action and save precious time. Ask the following questions to know
the family history. How many brothers and sisters does the child have? Are any of
them sick? Have any died?
Does any family member have a chronic disease or illness?
A detailed family history may indicate the presence of genetic disorders that are
hereditary, such as haemophilia, or thalassefia. The family history may also show
some family members as having tuberculosis, malaria or amoebiasis. This indicates
that the environment the child lives in harbours such infections and the child is at
risk of acquiring them.पारिवारिक इतिहास: परिवार के अन्य सदस्यों की स्वास्थ्य स्थिति भी इसका संकेत है
बच्चे की स्वास्थ्य स्थिति। स्वास्थ्य का पता लगाने के लिए परिवार के इतिहास को जानने में आपकी मदद कर सकते हैं-
इससे पहले कि यह वास्तव में खुद को दिखाता है बच्चे में संबंधित समस्या। यह आपको सक्षम करेगा
निवारक कार्रवाई करें और कीमती समय बचाएं। जानने के लिए निम्नलिखित प्रश्न पूछें
परिवार का इतिहास। बच्चे के कितने भाई-बहन हैं? किसी भी हो
उन्हें बीमार? कोई मर गया क्या?
क्या परिवार के किसी सदस्य को कोई पुरानी बीमारी या बीमारी है?
एक विस्तृत पारिवारिक इतिहास आनुवंशिक विकारों की उपस्थिति का संकेत दे सकता है जो हैं
वंशानुगत, जैसे कि हेमोफिलिया, या थैलासेफिया। परिवार का इतिहास भी दिखा सकता है
तपेदिक, मलेरिया या अमीबासिस के रूप में कुछ परिवार के सदस्य। यह इंगित करता है
यह कि बच्चा ऐसे संक्रमणों में रहता है और बच्चा जिस वातावरण में रहता है
उन्हें प्राप्त करने का जोखिम।ପାରିବାରିକ ଇତିହାସ: ପରିବାରର ଅନ୍ୟ ସଦସ୍ୟଙ୍କ ସ୍ୱାସ୍ଥ୍ୟ ସ୍ଥିତି ମଧ୍ୟ ସୂଚାଇଥାଏ |
ଶିଶୁର ସ୍ୱାସ୍ଥ୍ୟ ସ୍ଥିତି ପାରିବାରିକ ଇତିହାସ ଗ୍ରହଣ କରିବା ଆପଣଙ୍କୁ ଏକ ସ୍ୱାସ୍ଥ୍ୟ ଚିହ୍ନଟ କରିବାରେ ସାହାଯ୍ୟ କରିପାରିବ-
ପିଲାଟି ପ୍ରକୃତରେ ନିଜକୁ ଦେଖାଇବା ପୂର୍ବରୁ ସମ୍ବନ୍ଧୀୟ ସମସ୍ୟା | ଏହା ଆପଣଙ୍କୁ ସକ୍ଷମ କରିବ |
ପ୍ରତିଷେଧକ ପଦକ୍ଷେପ ନିଅ ଏବଂ ମୂଲ୍ୟବାନ ସମୟ ସଞ୍ଚୟ କର | ଜାଣିବା ପାଇଁ ନିମ୍ନଲିଖିତ ପ୍ରଶ୍ନ ପଚାରନ୍ତୁ |
ପରିବାର ଇତିହାସ ପିଲାଟିର କେତେ ଭାଇ ଓ ଭଉଣୀ ଅଛନ୍ତି? ମଧ୍ୟରୁ କ are ଣସିଟି ଅଛି |
ସେମାନେ ଅସୁସ୍ଥ କି? କେହି ମରିଛନ୍ତି କି?
କ family ଣସି ପରିବାରର ସଦସ୍ୟଙ୍କର କ୍ରନିକ ରୋଗ ବା ଅସୁସ୍ଥତା ଅଛି କି?
ଏକ ବିସ୍ତୃତ ପରିବାର ଇତିହାସ ଜେନେଟିକ୍ ବ୍ୟାଧିଗୁଡିକର ଉପସ୍ଥିତି ସୂଚାଇପାରେ |
ବଂଶାନୁକ୍ରମିକ, ଯେପରିକି ହେମୋଫିଲିଆ, କିମ୍ବା ଥାଲାସେଫିଆ | ପାରିବାରିକ ଇତିହାସ ମଧ୍ୟ ଦେଖାଇପାରେ |
କେତେକ ପରିବାର ସଦସ୍ୟ ଯକ୍ଷ୍ମା, ମ୍ୟାଲେରିଆ କିମ୍ବା ଆମୋବିଆସିସ୍ ରୋଗରେ ଆକ୍ରାନ୍ତ | ଏହା ସୂଚିତ କରେ |
ଶିଶୁଟି ଏପରି ସଂକ୍ରମଣରେ ବାସ କରୁଥିବା ପରିବେଶ ଏବଂ ଶିଶୁଟି ଅଛି |
ସେଗୁଡିକ ହାସଲ କରିବାର ବିପଦ |Past Illnesses of the Child
Obtain as complete an account of these as possible,
What were the illnesses?
What was the course of the disease in each case?
How was each illness treated?
Did the child recover completely?
How long did the illness last?
How long did convalescence take?
Are there any after-effects?ଶିଶୁର ଅତୀତର ଅସୁସ୍ଥତା |
ଯଥାସମ୍ଭବ ଏଗୁଡିକର ଏକ ଆକାଉଣ୍ଟ୍ ପ୍ରାପ୍ତ କରନ୍ତୁ,
ରୋଗଗୁଡିକ କ’ଣ ଥିଲା?
ପ୍ରତ୍ୟେକ କ୍ଷେତ୍ରରେ ରୋଗର ଗତି କ’ଣ ଥିଲା?
ପ୍ରତ୍ୟେକ ରୋଗ କିପରି ଚିକିତ୍ସା କରାଗଲା?
ପିଲାଟି ସମ୍ପୂର୍ଣ୍ଣ ସୁସ୍ଥ ହୋଇଗଲା କି?
ରୋଗ କେତେ ଦିନ ପର୍ଯ୍ୟନ୍ତ ରହିଲା?
ସୁସ୍ଥତା କେତେ ସମୟ ନେଇଥିଲା?
କିଛି ପରବର୍ତ୍ତୀ ପ୍ରଭାବ ଅଛି କି?बाल के अतीत की बीमारियाँ
जितना संभव हो, इनमें से एक खाते को पूरा करें।
क्या बीमारियाँ थीं?
प्रत्येक मामले में बीमारी का कोर्स क्या था?
प्रत्येक बीमारी का इलाज कैसे किया गया?
क्या बच्चा पूरी तरह से ठीक हो गया?
बीमारी कब तक चली?
दीक्षांत समारोह में कितना समय लगा?
क्या कोई आफ्टर-इफेक्ट्स हैं?Present Status: Ask whether the child has any health problems presently. Sometimes
an illness may be very obvious and the mother hill most likely tell you about it,
when you ask her. But sometimes, the illness may not be evident to the mother or
she may not think much of the symptoms and, therefore, not mention them. In this
case, you must ask specific probing questions. For example, the child may have night
blindness but the mother may not have noticed it or, does not give it much
bicomimportance. Therefore, ask questions like: “Does the child have any difficulty in moving about in the dark?’,
“Does he or she bump into things at night?”
In another instance, the child may not have fever when you see her, but on
questioning you may find that mother reports intermittent fever, with shivering
occurring at regular intervals. It could be malaria.
Ask the parent questions that will help you to know whether or not the child’s level
of cognitive development is in keeping with the norms of her age. Similarly, try to
find out about the child’s social and emotional adjustinent. You have read about
milestones of development in the various Blocks of DECE-1. Find out when the child
learnt to recognize the mother/parent and others, to identify and name objects.
Discover if the child is active and responsive, and is being socialized to interact
cooperatively with her/his family.वर्तमान स्थिति: पूछें कि क्या बच्चे को वर्तमान में कोई स्वास्थ्य समस्या है। कभी कभी
एक बीमारी बहुत स्पष्ट हो सकती है और माता पहाड़ी सबसे अधिक आपको इसके बारे में बताती है,
जब आप उससे पूछें। लेकिन कभी-कभी, बीमारी माँ को स्पष्ट नहीं हो सकती है या
वह लक्षणों के बारे में ज्यादा नहीं सोच सकती है और इसलिए, उनका उल्लेख नहीं करती है। इसमें
मामला, आपको विशिष्ट जांच प्रश्न पूछना चाहिए। उदाहरण के लिए, बच्चे को रात हो सकती है
अंधापन लेकिन माँ ने इस पर ध्यान नहीं दिया होगा या इसे ज्यादा नहीं दिया है
bicomimportance। इसलिए, जैसे सवाल पूछें: ”
क्या बच्चे को अंधेरे में घूमने में कोई कठिनाई होती है? ‘
“क्या वह रात में चीजों से टकराता है?”
एक अन्य उदाहरण में, जब आप उसे देखते हैं तो बच्चे को बुखार नहीं हो सकता है
सवाल यह है कि आपको लग सकता है कि माँ कंपकंपी के साथ रुक-रुक कर बुखार आने की रिपोर्ट करती है
नियमित अंतराल पर होने वाली। यह मलेरिया हो सकता है।
अभिभावक प्रश्न पूछें जो आपको यह जानने में मदद करेगा कि बच्चे का स्तर है या नहीं
संज्ञानात्मक विकास उसकी उम्र के मानदंडों को ध्यान में रखते हुए है। इसी तरह, प्रयास करें
बच्चे के सामाजिक और भावनात्मक समायोजन के बारे में पता करें। आप के बारे में पढ़ा है
DECE-1 के विभिन्न ब्लॉकों में विकास के मील के पत्थर। बच्चे का पता लगाएं
माँ / माता-पिता और अन्य लोगों को पहचानना, वस्तुओं को पहचानना और नाम देना सीखा।
पता लगाएँ कि क्या बच्चा सक्रिय और उत्तरदायी है, और बातचीत करने के लिए समाजीकरण किया जा रहा है
उसके / उसके परिवार के साथ सहकारी रूप से।ବର୍ତ୍ତମାନର ସ୍ଥିତି: ପିଲାଟିର ବର୍ତ୍ତମାନ ସ୍ୱାସ୍ଥ୍ୟଗତ ସମସ୍ୟା ଅଛି କି ନାହିଁ ପଚାରନ୍ତୁ | ବେଳେବେଳେ |
ଏକ ରୋଗ ଅତ୍ୟନ୍ତ ସ୍ପଷ୍ଟ ହୋଇପାରେ ଏବଂ ମାତା ପାହାଡ ସମ୍ଭବତ you ଆପଣଙ୍କୁ ଏହା ବିଷୟରେ କହିବ,
ଯେତେବେଳେ ତୁମେ ତାଙ୍କୁ ପଚାରିବ କିନ୍ତୁ ବେଳେବେଳେ, ଏହି ରୋଗ ମା ପାଇଁ ସ୍ପଷ୍ଟ ହୋଇନପାରେ କିମ୍ବା |
ସେ ହୁଏତ ଅନେକ ଲକ୍ଷଣ ବିଷୟରେ ଚିନ୍ତା କରିପାରନ୍ତି ନାହିଁ, ତେଣୁ, ସେଗୁଡିକ ବିଷୟରେ ଉଲ୍ଲେଖ କରନ୍ତୁ ନାହିଁ | ଏଥିରେ
କେସ୍, ଆପଣ ନିଶ୍ଚିତ ଭାବରେ ନିର୍ଦ୍ଦିଷ୍ଟ ଅନୁସନ୍ଧାନ ପ୍ରଶ୍ନ ପଚାରିବେ | ଉଦାହରଣ ସ୍ୱରୂପ, ପିଲାଟି ରାତି ହୋଇପାରେ |
ଅନ୍ଧତା କିନ୍ତୁ ମା ହୁଏତ ଏହା ଜାଣି ନଥିବେ କିମ୍ବା, ଏହାକୁ ଅଧିକ ଦିଅନ୍ତି ନାହିଁ |
bicomimportance ତେଣୁ, ଏହିପରି ପ୍ରଶ୍ନ ପଚାର: ”
ଅନ୍ଧାରରେ ବୁଲିବାରେ ପିଲାଟିର କ difficulty ଣସି ଅସୁବିଧା ଅଛି କି? ‘,
ସେ ରାତିରେ ଜିନିଷରେ ump ୁଣ୍ଟି ପଡ଼ନ୍ତି କି?
ଅନ୍ୟ ଏକ ପରିସ୍ଥିତିରେ, ଯେତେବେଳେ ଆପଣ ତାଙ୍କୁ ଦେଖିବେ ପିଲାଟି ଜ୍ୱର ହୋଇନପାରେ, କିନ୍ତୁ
ପ୍ରଶ୍ନ କରିବା ଦ୍ you ାରା ଆପଣ ଜାଣିପାରିବେ ଯେ ମାତା ଥରି ଥରି ମଧ୍ୟବର୍ତ୍ତୀ ଜ୍ୱର ରିପୋର୍ଟ କରନ୍ତି |
ନିୟମିତ ବ୍ୟବଧାନରେ ଘଟୁଛି | ଏହା ମ୍ୟାଲେରିଆ ହୋଇପାରେ |
ପିତାମାତାଙ୍କ ପ୍ରଶ୍ନ ପଚାରନ୍ତୁ ଯାହା ଆପଣଙ୍କୁ ଶିଶୁର ସ୍ତର ଅଛି କି ନାହିଁ ଜାଣିବାରେ ସାହାଯ୍ୟ କରିବ |
ଜ୍ ogn ାନକ development ଶଳ ବିକାଶ ତାଙ୍କ ବୟସର ମାନଦଣ୍ଡ ସହିତ ଅଟେ | ସେହିଭଳି, ଚେଷ୍ଟା କରନ୍ତୁ |
ଶିଶୁର ସାମାଜିକ ଏବଂ ଭାବପ୍ରବଣତା ବିଷୟରେ ଜାଣନ୍ତୁ | ଆପଣ ପ read ିଛନ୍ତି
DECE-1 ର ବିଭିନ୍ନ ବ୍ଲକରେ ବିକାଶର ମାଇଲଖୁଣ୍ଟ | ପିଲାଟି କେବେ ଖୋଜ |
ମାତା / ପିତାମାତା ଏବଂ ଅନ୍ୟମାନଙ୍କୁ ଚିହ୍ନିବା, ବସ୍ତୁଗୁଡ଼ିକୁ ଚିହ୍ନିବା ଏବଂ ନାମକରଣ କରିବା ଶିଖିଲେ |
ପିଲାଟି ସକ୍ରିୟ ଏବଂ ପ୍ରତିକ୍ରିୟାଶୀଳ କି ନାହିଁ, ଏବଂ ପାରସ୍ପରିକ ଭାବରେ ସାମାଜିକ ହେବା ପାଇଁ ଆବିଷ୍କାର କର |
ତାଙ୍କ ପରିବାର ସହିତ ସହଯୋଗରେ |Nutrition History:—Nutrition being an integral part of health care, you need to find
out in considerable detail the child’s nutrition history.
Is or was the child breast fed?
When was breast feeding stopped?
of dilution, and methods of sterilization for feeder.
If the child is already four months of age, ask
What foods does the child eat?
If the child is older, askWhether she eats a normal adult diet?
When was this started?Is child’s apetite is normal?
In addition, explore par`ents’ and/or child’s food preferences, special likes/dislikes,Growth History: Comparing the child’s growth with developmental milestones or
norms is one way of knowing whether the child is growing ‘normally’ or not.
Milestones or norms, as you know, are indicators of average growth.
6 weeks – smiles; recognizes mother
12-16 weeks – rolls over from back to front, or vice versa
7-8 months – sits upright without help
13-15 months – walks
13-15months – talks in single wordsAsk the mother/parent whether the child’s development followed these norms. You
will have to ask questions like: “When did the child begin to recognize you?”, “When
did she begin to hold her head without support? Parent may not remember some
specific development. This does not matter, so long as you get a general picture. You
can also get a picture by asking if this child is growing like other siblings. Besides
asking these questions to the parent, be observant of the child’s behavior. This can
tell you a lot about the child’s level of development. A child’s growth pattern should,
by and large, follow the milestones or norms of development: Of course, these
milestones are not rigid. A child may lag behind or move ahead a month or two as
compared to these norms. Slight variations are not a cause of worry. However, if a
child’s development in any or most areas lags behind considerably Childhood as
compared to these norms, then it is a cause for concern. The reason for this could be
illness or nutritional deficiency or retardation or some emotional problem.ପୁଷ୍ଟିକର ଇତିହାସ: —
ପୁଷ୍ଟିକର ସ୍ୱାସ୍ଥ୍ୟ ସେବାର ଏକ ଅବିଚ୍ଛେଦ୍ୟ ଅଙ୍ଗ ହୋଇଥିବାରୁ ଆପଣଙ୍କୁ ଖୋଜିବାକୁ ପଡ଼ିବ |
ଶିଶୁର ପୁଷ୍ଟିକର ଇତିହାସ ବିଷୟରେ ବିସ୍ତୃତ ଭାବରେ |
ଶିଶୁକୁ ସ୍ତନ୍ୟପାନ କରାଗଲା କି?
ସ୍ତନ୍ୟପାନ କେବେ ବନ୍ଦ ହେଲା?
ମିଶ୍ରଣ ଏବଂ ଫିଡର୍ ପାଇଁ ନିରାକରଣର ପଦ୍ଧତି |
ଯଦି ପିଲାଟି ଚାରିମାସ ବୟସ ହୋଇସାରିଛି, ପଚାରନ୍ତୁ |
ପିଲା କେଉଁ ଖାଦ୍ୟ ଖାଏ?
ଯଦି ପିଲାଟି ବଡ, ପଚାରନ୍ତୁ |
ସେ ସାଧାରଣ ବୟସ୍କ ଖାଦ୍ୟ ଖାଏ କି?
ଏହା କେବେ ଆରମ୍ଭ ହେଲା?
ଶିଶୁର ଭୋକ ସ୍ୱାଭାବିକ କି?
ଏହା ସହିତ, ପ୍ୟାରେଣ୍ଟସ୍ ଏବଂ / କିମ୍ବା ଶିଶୁର ଖାଦ୍ୟ ପସନ୍ଦ, ବିଶେଷ ପସନ୍ଦ / ନାପସନ୍ଦ,
ଅଭିବୃଦ୍ଧି ଇତିହାସ: ବିକାଶର ମାଇଲଖୁଣ୍ଟ ସହିତ ଶିଶୁର ବୃଦ୍ଧିକୁ ତୁଳନା କରିବା କିମ୍ବା
ପିଲାଟି ‘ସାଧାରଣ’ ବ growing ୁଛି କି ନାହିଁ ଜାଣିବାର ଏକ ଉପାୟ |
ମାଇଲଷ୍ଟୋନ ବା ଆଦର୍ଶ, ଯେପରି ଆପଣ ଜାଣନ୍ତି, ହାରାହାରି ଅଭିବୃଦ୍ଧିର ସୂଚକ |
6 ସପ୍ତାହ – ହସ; ମାତାଙ୍କୁ ଚିହ୍ନିଥାଏ |
12-16 ସପ୍ତାହ – ପଛରୁ ଆଗକୁ ଗଡ଼େ, କିମ୍ବା ବିପରୀତରେ |
7-8 ମାସ – ବିନା ସାହାଯ୍ୟରେ ସିଧା ବସିଥାଏ |
13-15 ମାସ – ଚାଲନ୍ତି |
13-15 ମାସ – ଏକକ ଶବ୍ଦରେ କଥାବାର୍ତ୍ତା |ଶିଶୁର ବିକାଶ ଏହି ନିୟମ ମାନିଛି କି ନାହିଁ ମାତା / ପିତାମାତାଙ୍କୁ ପଚାରନ୍ତୁ | ତୁମେ
ଏହିପରି ପ୍ରଶ୍ନ ପଚାରିବାକୁ ପଡ଼ିବ: “ପିଲାଟି ତୁମକୁ ଚିହ୍ନିବା ଆରମ୍ଭ କଲା?”, “କେତେବେଳେ
ସେ ସମର୍ଥନ ବିନା ମୁଣ୍ଡ ଧରିବାକୁ ଲାଗିଲେ କି? ପିତାମାତା ହୁଏତ କିଛି ମନେ ରଖିପାରନ୍ତି ନାହିଁ |
ନିର୍ଦ୍ଦିଷ୍ଟ ବିକାଶ ଯେପର୍ଯ୍ୟନ୍ତ ଆପଣ ଏକ ସାଧାରଣ ଚିତ୍ର ପାଇବେ, ସେଥିରେ କିଛି ଫରକ ପଡ଼ିବ ନାହିଁ | ତୁମେ
ଏହି ପିଲାଟି ଅନ୍ୟ ଭାଇଭଉଣୀଙ୍କ ପରି ବ growing ୁଛି କି ନାହିଁ ପଚାରି ଏକ ଚିତ୍ର ମଧ୍ୟ ପାଇପାରିବ | ଏହା ବ୍ୟତୀତ |
ପିତାମାତାଙ୍କୁ ଏହି ପ୍ରଶ୍ନ ପଚାରିବା, ଶିଶୁର ଆଚରଣ ଉପରେ ନଜର ରଖ | ଏହା ହୋଇପାରେ |
ଶିଶୁର ବିକାଶ ସ୍ତର ବିଷୟରେ ଆପଣଙ୍କୁ ବହୁତ କିଛି କହିବ | ଏକ ଶିଶୁର ଅଭିବୃଦ୍ଧି pattern ାଞ୍ଚା,
ଏବଂ ବୃହତ ଭାବରେ, ମାଇଲଖୁଣ୍ଟ କିମ୍ବା ବିକାଶର ଆଦର୍ଶ ଅନୁସରଣ କରନ୍ତୁ: ଅବଶ୍ୟ, ଏଗୁଡ଼ିକ |
ମାଇଲଖୁଣ୍ଟ କଠିନ ନୁହେଁ | ଏକ ଶିଶୁ ଏକ ମାସ କିମ୍ବା ଦୁଇ ମାସ ପରି ଆଗକୁ ଯାଇପାରେ |
ଏହି ଆଦର୍ଶଗୁଡ଼ିକ ତୁଳନାରେ ସାମାନ୍ୟ ପରିବର୍ତ୍ତନ ଚିନ୍ତାର କାରଣ ନୁହେଁ | ଯଦିଓ, ଯଦି a
ଯେକ any ଣସି କିମ୍ବା ଅଧିକାଂଶ କ୍ଷେତ୍ରରେ ଶିଶୁର ବିକାଶ ବାଲ୍ୟକାଳ ପରି ବହୁ ପଛରେ ରହିଥାଏ |
ଏହି ଆଦର୍ଶଗୁଡ଼ିକ ତୁଳନାରେ, ତେବେ ଏହା ଚିନ୍ତାର କାରଣ | ଏହାର କାରଣ ହୋଇପାରେ |
ଅସୁସ୍ଥତା କିମ୍ବା ପୁଷ୍ଟିକର ଅଭାବ କିମ୍ବା ଅବସାଦ କିମ୍ବା କିଛି ଭାବପ୍ରବଣ ସମସ୍ୟା |पोषण इतिहास: —
पोषण स्वास्थ्य देखभाल का एक अभिन्न अंग होने के नाते, आपको खोजने की आवश्यकता है
बच्चे के पोषण के इतिहास में काफी विस्तार से।
क्या बच्चे को स्तनपान कराया गया था?
स्तनपान कब बंद कर दिया गया था?
पतला करने के लिए, और फीडर के लिए नसबंदी के तरीके।
यदि बच्चा पहले से ही चार महीने का है, तो पूछें
बच्चा क्या खाद्य पदार्थ खाता है?
यदि बच्चा बड़ा है, तो पूछें
वह एक सामान्य वयस्क आहार खाती है या नहीं?
यह कब शुरू किया गया था?
क्या बच्चे का एपेटाइट सामान्य है?
इसके अलावा, माता-पिता का पता लगाएं और / या बच्चे की खाद्य प्राथमिकताएं, विशेष पसंद / नापसंद,
विकास का इतिहास: विकास के मील के पत्थर के साथ बच्चे की वृद्धि की तुलना करना या
मानदंड यह जानने का एक तरीका है कि क्या बच्चा सामान्य रूप से बढ़ रहा है या नहीं।
मील के पत्थर या मानदंड, जैसा कि आप जानते हैं, औसत वृद्धि के संकेतक हैं।
6 सप्ताह – मुस्कुराहट; माँ को पहचानता है
12-16 सप्ताह – पीछे से आगे की तरफ, या इसके विपरीत रोल
7-8 महीने – बिना मदद के सीधा बैठता है
13-15 महीने – चलता है
13-15 महीने – एकल शब्दों में बात करता हैमाँ / माता-पिता से पूछें कि क्या बच्चे के विकास ने इन मानदंडों का पालन किया है। आप
जैसे प्रश्न पूछना होगा: “बच्चे ने आपको कब पहचाना?”, “कब
क्या उसने बिना सहारे के अपना सिर पकड़ना शुरू कर दिया? माता-पिता को शायद कुछ याद न हो
विशिष्ट विकास। इससे कोई फर्क नहीं पड़ता, इसलिए जब तक आपको एक सामान्य तस्वीर मिलती है। आप
यह भी पूछ सकते हैं कि क्या यह बच्चा अन्य भाई-बहनों की तरह बढ़ रहा है। के अतिरिक्त
माता-पिता से ये सवाल पूछते हुए, बच्चे के व्यवहार के प्रति चौकस रहें। यह हो सकता है
आपको बच्चे के विकास के स्तर के बारे में बहुत कुछ बताते हैं। एक बच्चे का विकास पैटर्न,
द्वारा और बड़े, मील के पत्थर या विकास के मानदंडों का पालन करें: बेशक, ये
मील के पत्थर कठोर नहीं हैं। एक बच्चा एक या दो महीने पीछे रह सकता है या आगे बढ़ सकता है
इन मानदंडों की तुलना में। थोड़ा बदलाव चिंता का कारण नहीं है। हालांकि, अगर ए
किसी भी या अधिकांश क्षेत्रों में बच्चे का विकास काफी बचपन से पिछड़ जाता है
इन मानदंडों की तुलना में, तो यह चिंता का कारण है। इसका कारण हो सकता है
बीमारी या पोषण की कमी या मंदता या कुछ भावनात्मक समस्या।Immunization History: Make a record of whether or not the child has been
immunized. If yes, what injections have been given, and when. Also find out
whether oral anti-polio doses have been given. You will read about the schedule of
immunization a little later in the unit.ପ୍ରତିରୋପଣ ଇତିହାସ: ପିଲାଟି ଅଛି କି ନାହିଁ ତାହାର ଏକ ରେକର୍ଡ ପ୍ରସ୍ତୁତ କରନ୍ତୁ |
ପ୍ରତିରୋପଣ ଯଦି ହଁ, କେଉଁ ଇଞ୍ଜେକ୍ସନ ଦିଆଯାଇଛି, ଏବଂ କେବେ | ଏହା ମଧ୍ୟ ଖୋଜ |
ମ oral ଖିକ ଆଣ୍ଟି ପୋଲିଓ ମାତ୍ରା ଦିଆଯାଇଛି କି ନାହିଁ | ଆପଣ କାର୍ଯ୍ୟସୂଚୀ ବିଷୟରେ ପ read ିବେ |
ୟୁନିଟରେ ଟିକିଏ ପରେ ପ୍ରତିରୋପଣ |टीकाकरण इतिहास: बच्चे के होने या न होने का रिकॉर्ड बनाएं
प्रतिरक्षित। यदि हाँ, तो कौन सा इंजेक्शन दिया गया है, और कब। यह भी पता करें
क्या मौखिक पोलियो रोधी खुराक दी गई है। के शेड्यूल के बारे में आप पढ़ेंगे
यूनिट में थोड़ी देर बाद टीकाकरण।Social and Environmental ‘History: Ask the following questions to know about the
type of social and emotional environment the child lives in.
Whom does the child play with?
Is the child allowed to play in any part of the house?
Do the parents talk to the child and keep time for playing or answering questions?
Does the child have a chance to play outdoors, especially in sunlight?
Is it a safe environment?ସାମାଜିକ ଏବଂ ପରିବେଶ ‘ଇତିହାସ: ବିଷୟରେ ଜାଣିବା ପାଇଁ ନିମ୍ନଲିଖିତ ପ୍ରଶ୍ନ ପଚାର |
ପିଲାଟି ରହୁଥିବା ସାମାଜିକ ଏବଂ ଭାବପ୍ରବଣ ପରିବେଶର ପ୍ରକାର |
ପିଲାଟି କାହା ସହିତ ଖେଳେ?
ପିଲାଟିର ଘରର କ part ଣସି ଅଂଶରେ ଖେଳିବାକୁ ଅନୁମତି ଦିଆଯାଇଛି କି?
ପିତାମାତା ପିଲାଙ୍କ ସହ କଥାବାର୍ତ୍ତା କରନ୍ତି ଏବଂ ପ୍ରଶ୍ନ ଖେଳିବା କିମ୍ବା ଉତ୍ତର ଦେବା ପାଇଁ ସମୟ ରଖନ୍ତି କି?
ବିଶେଷ କରି ସୂର୍ଯ୍ୟ କିରଣରେ ପିଲାଟି ବାହାରେ ଖେଳିବାର ସୁଯୋଗ ପାଇଥାଏ କି?
ଏହା ଏକ ସୁରକ୍ଷିତ ପରିବେଶ କି?सामाजिक और पर्यावरणीय इतिहास: निम्नलिखित सवालों के बारे में जानने के लिए कहें
बच्चे में सामाजिक और भावनात्मक वातावरण का प्रकार।
बच्चा किसके साथ खेलता है?
क्या बच्चे को घर के किसी भी हिस्से में खेलने की अनुमति है?
क्या माता-पिता बच्चे से बात करते हैं और खेलने या सवालों के जवाब देने के लिए समय रखते हैं?
क्या बच्चे को बाहर का खेल खेलने का मौका मिलता है, खासकर धूप में?
क्या यह सुरक्षित वातावरण है?Q15. Describe the nature and causes of PEM and XerophthalmiaQ15। PEM और Xerophthalmia की प्रकृति और कारणों का वर्णन करेंQ15। PEM ଏବଂ ଜେରୋଫଥାଲମିଆର ପ୍ରକୃତି ଏବଂ କାରଣ ବର୍ଣ୍ଣନା କର |Ans. Nature and causes of PEM: Protein energy malnutrition (PEM) is widely
prevalent among young children (0-6 years) but is also observed as starvation in
adolescents and adults, mostly lactating women, especially during periods of famine
or other emergencies. PEM has serious consequences for the health of individuals,
particularly, children and can even result in death.उत्तर:। पीईएम की प्रकृति और कारण: प्रोटीन ऊर्जा कुपोषण (पीईएम) व्यापक रूप से है
छोटे बच्चों (0-6 वर्ष) के बीच प्रचलित है, लेकिन भुखमरी के रूप में भी मनाया जाता है
किशोरों और वयस्कों, ज्यादातर स्तनपान कराने वाली महिलाओं, विशेष रूप से अकाल की अवधि के दौरान
या अन्य आपात स्थिति। पीईएम के व्यक्तियों के स्वास्थ्य के लिए गंभीर परिणाम हैं,
विशेष रूप से, बच्चे और यहां तक कि मृत्यु भी हो सकती है।ଉତ୍ତର. PEM ର ପ୍ରକୃତି ଏବଂ କାରଣ: ପ୍ରୋଟିନ୍ ଶକ୍ତି ପୁଷ୍ଟିହୀନତା (PEM) ବ୍ୟାପକ ଅଟେ |
ଛୋଟ ପିଲାମାନଙ୍କ ମଧ୍ୟରେ ପ୍ରଚଳିତ (0-6 ବର୍ଷ) କିନ୍ତୁ ଅନାହାରରେ ମଧ୍ୟ ଦେଖାଯାଏ |
ବିଶେଷକରି ଦୁର୍ଭିକ୍ଷ ସମୟରେ କିଶୋର ଏବଂ ବୟସ୍କମାନେ, ସ୍ତନ୍ୟପାନ କରାଉଥିବା ମହିଳା |
କିମ୍ବା ଅନ୍ୟାନ୍ୟ ଜରୁରୀକାଳୀନ ପରିସ୍ଥିତି | ବ୍ୟକ୍ତିବିଶେଷଙ୍କ ସ୍ୱାସ୍ଥ୍ୟ ପାଇଁ PEM ର ଗମ୍ଭୀର ପରିଣାମ ଅଛି,
ବିଶେଷକରି ପିଲାମାନେ ଏବଂ ଏପରିକି ମୃତ୍ୟୁ ମଧ୍ୟ ହୋଇପାରେ |DECE2-Solution(CH-5)-IGNOU-DAY 17-ORSPClinical features of PEM: PEM is a condition characterized chiefly by the following
two forms:
a) Marasmus
b) Kwashiorkor
However, there are also children who show some of the characteristic signs of both
marasmus and kwashiorkor. Such children are said to suffer from Marasmic
Kwashiorkor, Then there are children whose heights and weights are considerably
below that of healthy children of the same age. These children may not show any
typical clinical signs of either kwashiorkor or marasmus, and as such they are placed
in the category of subclinical forms of PEM which forms a large proportion of the
disease in the community,पीईएम की नैदानिक विशेषताएं: पीईएम मुख्य रूप से निम्नलिखित की विशेषता वाली स्थिति है
दो रूप:
a) Marasmus
b) क्वाशिओकोर
हालांकि, ऐसे बच्चे भी हैं जो दोनों के कुछ विशिष्ट लक्षण दिखाते हैं
marasmus और kwashiorkor। कहा जाता है कि इस तरह के बच्चों को मरासेमिक से पीड़ित होता है
Kwashiorkor, फिर ऐसे बच्चे हैं जिनकी हाइट और वज़न काफी कम है
उसी उम्र के स्वस्थ बच्चों के नीचे। हो सकता है कि ये बच्चे किसी को न दिखाए
kwashiorkor या marasmus के विशिष्ट नैदानिक संकेत, और जैसे उन्हें रखा गया है
PEM के उप-वर्गीय रूपों की श्रेणी में जो का एक बड़ा अनुपात बनाता है
समुदाय में बीमारी,PEM ର କ୍ଲିନିକାଲ୍ ବ features ଶିଷ୍ଟ୍ୟଗୁଡିକ: PEM ହେଉଛି ଏକ ଅବସ୍ଥା ଯାହା ମୁଖ୍ୟତ the ନିମ୍ନଲିଖିତ ଦ୍ୱାରା ବର୍ଣ୍ଣିତ |
ଦୁଇଟି ଫର୍ମ:
କ) ମାରାସ୍ମସ୍ |
ଖ) କ୍ୱାସିୟର୍କର୍ |
ତଥାପି, ଏପରି କିଛି ପିଲା ମଧ୍ୟ ଅଛନ୍ତି, ଯେଉଁମାନେ ଉଭୟର କିଛି ଚରିତ୍ରଗତ ଲକ୍ଷଣ ଦେଖାନ୍ତି |
ମାରାସ୍ମସ୍ ଏବଂ କ୍ୱାସିୟର୍କର୍ ଏହିପରି ପିଲାମାନେ ମାର୍ସମିକ୍ ରୋଗରେ ପୀଡିତ ବୋଲି କୁହାଯାଏ
Kwashiorkor, ତା’ପରେ ଏପରି କିଛି ପିଲା ଅଛନ୍ତି ଯାହାର ଉଚ୍ଚତା ଏବଂ ଓଜନ ଯଥେଷ୍ଟ |
ସମାନ ବୟସର ସୁସ୍ଥ ପିଲାମାନଙ୍କ ତଳେ | ଏହି ପିଲାମାନେ ହୁଏତ କିଛି ଦେଖାଇ ପାରନ୍ତି ନାହିଁ |
kwashiorkor କିମ୍ବା marasmus ର ସାଧାରଣ କ୍ଲିନିକାଲ୍ ଚିହ୍ନ, ଏବଂ ସେଗୁଡିକ ସେଗୁଡିକ ରଖାଯାଇଥାଏ |
PEM ର ସବ୍କ୍ଲିନିକାଲ୍ ଫର୍ମ ବର୍ଗରେ ଯାହା ଏକ ବୃହତ ଅନୁପାତ ଗଠନ କରେ |
ସମ୍ପ୍ରଦାୟରେ ରୋଗ, What is the subclinical form of PEM?PEM का उपवर्गीय रूप क्या है?PEM ର ସବ୍କ୍ଲିନିକାଲ୍ ଫର୍ମ କ’ଣ?
What is the subclinical form of PEM?PEM का उपवर्गीय रूप क्या है?PEM ର ସବ୍କ୍ଲିନିକାଲ୍ ଫର୍ମ କ’ଣ?
Subclinical forms of a disease, refer to the condition where external medical
examination may not show any signs of the disease. However, when we examine in
detail – by body measurements like weight or examination of blood – we can detect
changes. In the case of PEM, we can see a large number of subclinical forms.Kwashiorkor and marasmus are only the tip of an iceberg. In our country only 2-3
children out of a hundred, in the age group of 1-5 years, exhibit these clinical forms
of PEM. However, many more subclinical cases of PEM – which cannot be easily
detected by simple clinical examination, are widely prevalent in the community. For
each case of kwashiorkor or marasmus, there may usually be 10 to 15 subclinical
cases of PEM. For prevention of PEM, we have to take steps by identifying such
cases so that prompt treatment or rehabilitation (helping child to recover his normal
health)-can be provided.एक बीमारी के उप-प्रकार के रूप, उस स्थिति को संदर्भित करते हैं जहां बाहरी चिकित्सा
परीक्षा में बीमारी के कोई लक्षण नहीं दिख सकते हैं। हालाँकि, जब हम जांच करते हैं
विस्तार – शरीर के माप जैसे वजन या रक्त की जांच से – हम पता लगा सकते हैं
परिवर्तन। पीईएम के मामले में, हम बड़ी संख्या में उप-विषयक रूप देख सकते हैं।
Kwashiorkor और marasmus केवल एक हिमशैल की नोक हैं। हमारे देश में केवल 2-3
1-5 वर्ष के आयु समूह में सौ में से बच्चे इन नैदानिक रूपों का प्रदर्शन करते हैं
पेम की। हालाँकि, PEM के कई और अधिक उप-मामले – जो आसानी से नहीं हो सकते
साधारण नैदानिक परीक्षा से पता चला, समुदाय में व्यापक रूप से प्रचलित हैं। के लिये
kwashiorkor या marasmus के प्रत्येक मामले में, आमतौर पर 10 से 15 उपवर्ग हो सकते हैं
पीईएम के मामले। पीईएम की रोकथाम के लिए हमें इस तरह की पहचान करके कदम उठाने होंगे
ऐसे मामले जो शीघ्र उपचार या पुनर्वास करते हैं (बच्चे को उसकी सामान्य स्थिति को ठीक करने में मदद करते हैं
स्वास्थ्य) -न प्रदान किया जाएगा।ଏକ ରୋଗର ସବ୍କ୍ଲିନିକାଲ୍ ଫର୍ମ, ବାହ୍ୟ ମେଡିକାଲ୍ ସ୍ଥିତିକୁ ଅନୁସରଣ କରନ୍ତୁ |
ପରୀକ୍ଷା ଦ୍ the ାରା ରୋଗର କ signs ଣସି ଲକ୍ଷଣ ଦେଖାଯାଇନପାରେ | ତଥାପି, ଯେତେବେଳେ ଆମେ ପରୀକ୍ଷା କରିବା |
ସବିଶେଷ – ଶରୀରର ମାପ ଦ୍ weight ାରା ଓଜନ କିମ୍ବା ରକ୍ତ ପରୀକ୍ଷା – ଆମେ ଚିହ୍ନଟ କରିପାରିବା |
ପରିବର୍ତ୍ତନ PEM କ୍ଷେତ୍ରରେ, ଆମେ ବହୁ ସଂଖ୍ୟକ ସବ୍କ୍ଲିନିକାଲ୍ ଫର୍ମ ଦେଖିପାରିବା |
କ୍ୱାସିୟର୍କର୍ ଏବଂ ମାରାସ୍ମସ୍ କେବଳ ଏକ ବରଫର ଏକ ଅଂଶ | ଆମ ଦେଶରେ କେବଳ 2-3
ଶହେରୁ children ର୍ଦ୍ଧ୍ୱ ପିଲାମାନେ, 1-5 ବର୍ଷ ବୟସ ବର୍ଗରେ, ଏହି କ୍ଲିନିକାଲ୍ ଫର୍ମଗୁଡିକ ପ୍ରଦର୍ଶନ କରନ୍ତି |
PEM ର ତଥାପି, PEM ର ଆହୁରି ଅନେକ ସବ୍କ୍ଲିନିକାଲ୍ କେସ୍ – ଯାହା ସହଜରେ ହୋଇପାରିବ ନାହିଁ |
ସରଳ କ୍ଲିନିକାଲ୍ ପରୀକ୍ଷଣ ଦ୍ୱାରା ଚିହ୍ନଟ, ସମ୍ପ୍ରଦାୟରେ ବହୁଳ ଭାବରେ ପ୍ରଚଳିତ | ପାଇଁ
kwashiorkor କିମ୍ବା marasmus ର ପ୍ରତ୍ୟେକ କ୍ଷେତ୍ରରେ, ସାଧାରଣତ 10 10 ରୁ 15 ସବ୍କ୍ଲିନିକାଲ୍ ହୋଇପାରେ |
PEM ର ମାମଲା | PEM ରୋକିବା ପାଇଁ, ଆମକୁ ଚିହ୍ନଟ କରି ପଦକ୍ଷେପ ନେବାକୁ ପଡିବ |
ମାମଲା ଯାହା ଦ୍ prompt ାରା ତୁରନ୍ତ ଚିକିତ୍ସା କିମ୍ବା ପୁନର୍ବାସ (ଶିଶୁକୁ ତାଙ୍କର ସ୍ୱାଭାବିକ ପୁନରୁଦ୍ଧାରରେ ସାହାଯ୍ୟ କରେ) |
ସ୍ୱାସ୍ଥ୍ୟ) – ଯୋଗାଇ ଦିଆଯାଇପାରେ |DECE2-Solution(CH-5)-IGNOU-DAY 17-ORSPIn all the forms of PEM, remember growth failure or low body weight is a common
sign. So then, how are these forms different from each other? The description below
presents a clear picture of the different forms of PEM and lists signs and symptoms
specific to each form, which will help us identify individuals suffering from differentforms of PEM. We begin our study by identifying signs and symptoms of matamusपीईएम के सभी रूपों में, याद रखें कि विकास की विफलता या शरीर का कम वजन एक आम बात है
संकेत। तो फिर, ये रूप एक-दूसरे से कैसे भिन्न हैं? नीचे विवरण
पीईएम के विभिन्न रूपों की एक स्पष्ट तस्वीर प्रस्तुत करता है और संकेतों और लक्षणों को सूचीबद्ध करता है
प्रत्येक रूप से विशिष्ट, जो हमें अलग-अलग पीड़ित व्यक्तियों की पहचान करने में मदद करेगा
पेम के रूप। हम अपने अध्ययन की शुरुआत मैथमस के लक्षणों और लक्षणों की पहचान करके करते हैंସମସ୍ତ ପ୍ରକାରର PEM ରେ, ମନେରଖନ୍ତୁ ଅଭିବୃଦ୍ଧି ବିଫଳତା କିମ୍ବା ଶରୀରର କମ୍ ଓଜନ ଏକ ସାଧାରଣ ଅଟେ |
ଚିହ୍ନ ତେବେ, ଏହି ଫର୍ମଗୁଡ଼ିକ ପରସ୍ପରଠାରୁ କିପରି ଭିନ୍ନ? ନିମ୍ନରେ ବର୍ଣ୍ଣନା
ବିଭିନ୍ନ ପ୍ରକାରର PEM ର ଏକ ସ୍ପଷ୍ଟ ଚିତ୍ର ଉପସ୍ଥାପନ କରେ ଏବଂ ଚିହ୍ନ ଏବଂ ଲକ୍ଷଣଗୁଡିକ ତାଲିକାଭୁକ୍ତ କରେ |
ପ୍ରତ୍ୟେକ ଫର୍ମ ପାଇଁ ନିର୍ଦ୍ଦିଷ୍ଟ, ଯାହା ଆମକୁ ବିଭିନ୍ନ ରୋଗରେ ପୀଡିତ ବ୍ୟକ୍ତିବିଶେଷଙ୍କୁ ଚିହ୍ନଟ କରିବାରେ ସାହାଯ୍ୟ କରିବ |
PEM ର ଫର୍ମ | ମ୍ୟାଟାମସ୍ ର ଲକ୍ଷଣ ଏବଂ ଲକ୍ଷଣ ଚିହ୍ନଟ କରି ଆମେ ଆମର ଅଧ୍ୟୟନ ଆରମ୍ଭ କରୁ |(A) How to identify a child suffering from Marasmus: Marasmus is a condition
characterized very low body weight for age, loss of subcutaneous fat (fat under the
skin) gross muscle wasting. It is observed more frequently infants and very young
children, Marasmus is usually due to very severe Causes.(A) मर्मासस से पीड़ित बच्चे की पहचान कैसे करें: मर्मासस एक स्थिति है
उम्र के लिए बहुत कम शरीर के वजन की विशेषता, चमड़े के नीचे की वसा (के तहत वसा) की हानि
त्वचा) सकल मांसपेशियों को बर्बाद करना। यह अधिक बार शिशुओं और बहुत युवा मनाया जाता है
बच्चों, मैरासमस आमतौर पर बहुत गंभीर कारणों के कारण होता है।(କ) ମାର୍ସମସ୍ ରୋଗରେ ପୀଡ଼ିତ ଶିଶୁକୁ କିପରି ଚିହ୍ନିବେ: ମାର୍ସମସ୍ ଏକ ଅବସ୍ଥା |
ବୟସ ପାଇଁ ଅତ୍ୟଧିକ କମ୍ ଶରୀରର ଓଜନ, ସବ୍କ୍ୟୁଟାନ୍ସ ଫ୍ୟାଟ୍ ହ୍ରାସ (ବର୍ଣ୍ଣିତ ଚର୍ବି |
ଚର୍ମ) ମୋଟ ମାଂସପେଶୀ ନଷ୍ଟ | ଏହା ବାରମ୍ବାର ଶିଶୁ ଏବଂ ବହୁତ ଛୋଟ ଦେଖାଯାଏ |
ପିଲାମାନେ, ମାରାସମସ୍ ସାଧାରଣତ very ଅତ୍ୟଧିକ ଭୟଙ୍କର କାରଣ ହେତୁ ହୋଇଥାଏ |DECE2-Solution(CH-5)-IGNOU-DAY 17-ORSP a) Poverty: PEM occurs in poor Indian communities. It is commonly seen in families
a) Poverty: PEM occurs in poor Indian communities. It is commonly seen in families
of landless agricultural labourers, backward communities and nomadic tribes. These
communities are poor, illiterate and without any regular earnings, therefore, they are
unable to provide enough food for their large families. Children living in urban
slums are also at risk.a) गरीबी: PEM गरीब भारतीय समुदायों में होता है। यह आमतौर पर परिवारों में देखा जाता है
भूमिहीन खेतिहर मजदूरों, पिछड़े समुदायों और घुमंतू जनजातियों में। इन
समुदाय गरीब, अनपढ़ और बिना किसी नियमित कमाई के हैं, इसलिए, वे हैं
अपने बड़े परिवारों के लिए पर्याप्त भोजन प्रदान करने में असमर्थ। शहरी में रहने वाले बच्चे
झुग्गियों को भी खतरा है।କ) ଦାରିଦ୍ର୍ୟ: ଗରିବ ଭାରତୀୟ ସମ୍ପ୍ରଦାୟରେ PEM ହୁଏ | ଏହା ସାଧାରଣତ families ପରିବାରରେ ଦେଖାଯାଏ |
ଭୂମିହୀନ କୃଷି ଶ୍ରମିକ, ପଛୁଆ ସମ୍ପ୍ରଦାୟ ଏବଂ ନାମମାତ୍ର ଜନଜାତିର | ଏଗୁଡ଼ିକ |
ସମ୍ପ୍ରଦାୟ ଗରିବ, ଅଶିକ୍ଷିତ ଏବଂ କ regular ଣସି ନିୟମିତ ରୋଜଗାର ବିନା, ତେଣୁ, ସେମାନେ |
ସେମାନଙ୍କର ବଡ଼ ପରିବାର ପାଇଁ ପର୍ଯ୍ୟାପ୍ତ ଖାଦ୍ୟ ଯୋଗାଇବାରେ ଅସମର୍ଥ | ସହରୀରେ ରହୁଥିବା ପିଲାମାନେ |
ums ୁଲା ମଧ୍ୟ ବିପଦରେ ଅଛି |DECE2-Solution(CH-5)-IGNOU-DAY 17-ORSPb) Mateml malnutrition: Do you recall the discussion we had in Unit 9 of Block 3 on
nutritional status of the mother and its impact on pregnancy? We learnt that the
nutritional status of the mother determines the state of nutrition of the child to be
borm.
If the nutritional status of the mother is poor, the
chances of the offspring being
malnourished are higher. Maternal malnutrition results in low birth weight of
offspring. Infants with birth weight lower than 2500 grams (2.5 kg) are considered as
low birth weight babies. Children who develop PEM often begin life with a low birth
weightb) Mateml कुपोषण: क्या आपको ब्लॉक 3 की यूनिट 9 में हुई चर्चा याद है
माँ की पोषण स्थिति और गर्भावस्था पर इसका प्रभाव? हमने सीखा कि
मां की पोषण स्थिति बच्चे के पोषण की स्थिति को निर्धारित करती है
borm।
यदि मां की पोषण की स्थिति खराब है, तो
संतान होने की संभावना
कुपोषित अधिक हैं। मातृ कुपोषण के परिणामस्वरूप कम वजन का जन्म होता है
वंश। 2500 ग्राम (2.5 किग्रा) से कम वजन वाले शिशुओं को माना जाता है
कम जन्म के बच्चे। पीईएम विकसित करने वाले बच्चे अक्सर कम जन्म के साथ जीवन शुरू करते हैं
वजनଖ) ମ୍ୟାଟେମଲ୍ ପୁଷ୍ଟିହୀନତା: ବ୍ଲକ୍ 3 ର ୟୁନିଟ୍ 9 ରେ ଆମେ କରିଥିବା ଆଲୋଚନାକୁ ତୁମେ ମନେ ରଖିଛ କି?
ମାତାର ପୁଷ୍ଟିକର ସ୍ଥିତି ଏବଂ ଗର୍ଭଧାରଣ ଉପରେ ଏହାର ପ୍ରଭାବ? ଆମେ ଶିଖିଲୁ
ମା’ର ପୁଷ୍ଟିକର ସ୍ଥିତି ଶିଶୁର ପୁଷ୍ଟିକର ସ୍ଥିତି ନିର୍ଣ୍ଣୟ କରେ |
borm।
ଯଦି ମାତାର ପୁଷ୍ଟିକର ସ୍ଥିତି ଖରାପ,
ବଂଶର ସମ୍ଭାବନା |
ପୁଷ୍ଟିହୀନତା ଅଧିକ | ମାତୃ ପୁଷ୍ଟିହୀନତା କମ୍ ଜନ୍ମ ଓଜନରେ ପରିଣତ ହୁଏ |
ବଂଶ ଜନ୍ମ ଓଜନ 2500 ଗ୍ରାମ (2.5 କିଲୋଗ୍ରାମ) ରୁ କମ୍ ଥିବା ଶିଶୁମାନଙ୍କୁ ବିବେଚନା କରାଯାଏ |
କମ୍ ଜନ୍ମ ଓଜନ ଶିଶୁ | ଯେଉଁ ପିଲାମାନେ PEM ର ବିକାଶ କରନ୍ତି ସେମାନେ କମ୍ ଜନ୍ମରୁ ଜୀବନ ଆରମ୍ଭ କରନ୍ତି |
ଓଜନ(c) Infections and poor lygiene:Generally, kwashiorkor follows attacks of diarrhea
(frequent loose motions) or an attack of measles. In the urban slums, in particular,
artificial feeding with commercial milk foods is common. The mothers may follow
unsound and unhygienic methods of feeding the child. Feeding bottles may not be
properly sterilized Flies may be allowed to sit on the nipple of the feeding bottle.
This may lead to frequent diarrhea.
and lead to marasmus. Hence, the importance of
good hygiene is not realized leading to ill-health and malnutrition.(c) संक्रमण और खराब स्वच्छता: आम तौर पर, kwashiorkor दस्त के हमलों का अनुसरण करता है
(लगातार लूज मोशन) या खसरे का दौरा। शहरी मलिन बस्तियों में, विशेष रूप से,
वाणिज्यिक दूध खाद्य पदार्थों के साथ कृत्रिम खिला आम है। माताओं का पालन हो सकता है
बच्चे को दूध पिलाने की अस्वाभाविक और अनहेल्दी विधियाँ। दूध पिलाने की बोतलें नहीं हो सकती हैं
ठीक से निष्फल मक्खियों को खिला बोतल के निप्पल पर बैठने की अनुमति दी जा सकती है।
इससे बार-बार दस्त हो सकते हैं।
और marasmus के लिए नेतृत्व। इसलिए, का महत्व
अच्छी स्वच्छता का एहसास स्वास्थ्य और कुपोषण की ओर नहीं होता है।(ଗ) ସଂକ୍ରମଣ ଏବଂ ଖରାପ ପରିଚ୍ଛନ୍ନତା: ସାଧାରଣତ ,, କ୍ୱାସିୟର୍କର୍ arr ାଡ଼ା ଆକ୍ରମଣକୁ ଅନୁସରଣ କରନ୍ତି |
(ବାରମ୍ବାର ଖାଲି ଗତି) କିମ୍ବା ମିଳିମିଳା ଆକ୍ରମଣ | ସହରୀ ବସ୍ତିରେ, ବିଶେଷ ଭାବରେ,
ବାଣିଜ୍ୟିକ ଦୁଗ୍ଧ ଖାଦ୍ୟ ସହିତ କୃତ୍ରିମ ଖାଇବା ସାଧାରଣ ଅଟେ | ମାତାମାନେ ଅନୁସରଣ କରିପାରନ୍ତି |
ଶିଶୁକୁ ଖାଇବାକୁ ଦେବାର ଅସଂପୂର୍ଣ୍ଣ ଏବଂ ଅପରିଷ୍କାର ପଦ୍ଧତି ବୋତଲ ଖାଇବା ସମ୍ଭବ ନୁହେଁ |
ସଠିକ୍ ଭାବରେ ନିର୍ଜଳିତ ମାଛିମାନଙ୍କୁ ଫିଡିଂ ବୋତଲର ସ୍ତନରେ ବସିବାକୁ ଅନୁମତି ଦିଆଯାଇପାରେ |
ଏହା ବାରମ୍ବାର arr ାଡ଼ା ହୋଇପାରେ |
ଏବଂ ମାରାସମସ୍ ଆଡକୁ ଯାଆନ୍ତୁ | ତେଣୁ, ଏହାର ଗୁରୁତ୍ୱ |
ଉତ୍ତମ ସ୍ ene ଚ୍ଛତା ଅସୁସ୍ଥତା ଏବଂ ପୁଷ୍ଟିହୀନତାର କାରଣ ହୋଇଥାଏ |DECE2-Solution(CH-5)-IGNOU-DAY 17-ORSP(d) Ignorance: Both the forms of PEM occur as a result of ignorance on part of the
mother. You have read about the close relationship between malnutrition and
infection in thit 2 (Block 1) of this course. The mother, due to ignorance delays the
introduction of supplementary food even upto the age of 1 year. This has serious
consequences because mother’s milk alone is not enough for the child By the age of 6
months the infant should given supplement foods in addition breast milk.
Further, in case when the child is suffering from infections such as diarrhoea,
measles and common fevers the mother restricts the diet of the child. This practice isnot good since such a dietary restriction leads to PEM in children who are alreadyunderfed.(d) अज्ञानता: PEM के दोनों रूप अज्ञानता के परिणामस्वरूप उत्पन्न होते हैं
मां। आपने कुपोषण और के बीच घनिष्ठ संबंध के बारे में पढ़ा है
इस कोर्स के थिट 2 (ब्लॉक 1) में संक्रमण। अज्ञानता के कारण माँ, देरी करती है
1 वर्ष की आयु तक भी पूरक भोजन की शुरूआत। यह गंभीर है
परिणाम क्योंकि माँ का दूध अकेले बच्चे के लिए पर्याप्त नहीं है 6 वर्ष की आयु तक
महीनों के शिशु को स्तन के दूध के अतिरिक्त पूरक आहार देना चाहिए।
इसके अलावा, जब बच्चा डायरिया जैसे संक्रमण से पीड़ित होता है,
माँ का खसरा और आम बुखार बच्चे के आहार को प्रतिबंधित करता है। यह अभ्यास है
इस तरह के आहार प्रतिबंध के बाद से अच्छा नहीं है जो पहले से ही बच्चों में पीईएम की ओर जाता है
अल्पपोषित।(ଘ) ଅଜ୍ଞତା: PEM ର ଉଭୟ ରୂପ ଅଜ୍ଞତାର ଫଳାଫଳ ଭାବରେ ଘଟିଥାଏ |
ମା ପୁଷ୍ଟିହୀନତା ମଧ୍ୟରେ ଥିବା ଘନିଷ୍ଠ ସମ୍ପର୍କ ବିଷୟରେ ଆପଣ ପ read ିଛନ୍ତି |
ଏହି ପାଠ୍ୟକ୍ରମର thit 2 (ବ୍ଲକ 1) ରେ ସଂକ୍ରମଣ | ଅଜ୍ଞତା ହେତୁ ମାତା ବିଳମ୍ବ କରନ୍ତି |
1 ବର୍ଷ ବୟସ ପର୍ଯ୍ୟନ୍ତ ସପ୍ଲିମେଣ୍ଟାରୀ ଖାଦ୍ୟର ପରିଚୟ | ଏହାର ଗମ୍ଭୀରତା ଅଛି |
ଏହାର ପରିଣାମ କାରଣ କେବଳ ମା’ର କ୍ଷୀର ପିଲାଙ୍କ ପାଇଁ ପର୍ଯ୍ୟାପ୍ତ ନୁହେଁ 6 ବର୍ଷ ବୟସ ପର୍ଯ୍ୟନ୍ତ |
ମାସ ମାସ ଶିଶୁକୁ ସ୍ତନ୍ୟପାନ ବ୍ୟତୀତ ସପ୍ଲିମେଣ୍ଟ ଖାଦ୍ୟ ଦେବା ଉଚିତ୍ |
ଅଧିକନ୍ତୁ, ଯେତେବେଳେ ଶିଶୁ arr ାଡ଼ା ଭଳି ସଂକ୍ରମଣରେ ପୀଡିତ,
ମିଳିମିଳା ଏବଂ ସାଧାରଣ ଜ୍ୱର ମା ଶିଶୁର ଖାଦ୍ୟକୁ ପ୍ରତିବନ୍ଧିତ କରେ | ଏହି ଅଭ୍ୟାସ ହେଉଛି |
ଭଲ ନୁହେଁ ଯେହେତୁ ଏହିପରି ଖାଦ୍ୟପେୟ ପ୍ରତିବନ୍ଧକ ପିଲାମାନଙ୍କ ମଧ୍ୟରେ PEM କୁ ନେଇଥାଏ |
ଅଣ୍ଡରଫେଡ୍ |DECE2-Solution(CH-5)-IGNOU-DAY 17-ORSP(e) Wrong child feeding practices: You have learnt that supplementary foods in
addition to breast milk are introduced quite late. The child is usually given the same
diet taken by adults and very often follow the same meal pattern. The typical Indian
diet is based on cereals and is quite bulky for a small child. This would mean that the
child can consume only smaller amounts of the food at one time.(e) गलत बच्चे को दूध पिलाने की प्रथा: आपने सीखा है कि पूरक खाद्य पदार्थों में
स्तन के दूध के अलावा काफी देर से पेश किया जाता है। बच्चे को आमतौर पर वही दिया जाता है
वयस्कों द्वारा लिया गया आहार और अक्सर एक ही भोजन पद्धति का पालन करते हैं। ठेठ भारतीय
आहार अनाज पर आधारित है और एक छोटे बच्चे के लिए काफी भारी है। इसका मतलब यह होगा कि ए
बच्चा एक समय में केवल कम मात्रा में भोजन का उपभोग कर सकता है।(e) ଭୁଲ୍ ଶିଶୁ ଖାଇବାକୁ ଅଭ୍ୟାସ: ଆପଣ ଶିଖିଛନ୍ତି ଯେ ସପ୍ଲିମେଣ୍ଟାରୀ ଖାଦ୍ୟ |
ସ୍ତନ୍ୟପାନ ସହିତ ବହୁ ବିଳମ୍ବରେ ପରିଚିତ ହୁଏ | ପିଲାକୁ ସାଧାରଣତ the ସମାନ ଦିଆଯାଏ |
ବୟସ୍କମାନଙ୍କ ଦ୍ taken ାରା ନିଆଯାଇଥିବା ଖାଦ୍ୟ ଏବଂ ପ୍ରାୟତ the ସମାନ ଭୋଜନ ପଦ୍ଧତି ଅନୁସରଣ କରନ୍ତି | ସାଧାରଣ ଭାରତୀୟ |
ଖାଦ୍ୟ ଶସ୍ୟ ଉପରେ ଆଧାରିତ ଏବଂ ଏକ ଛୋଟ ପିଲା ପାଇଁ ଏହା ବହୁତ ବଡ ଅଟେ | ଏହାର ଅର୍ଥ ହେଉଛି
ପିଲା ଏକ ସମୟରେ କେବଳ ଅଳ୍ପ ପରିମାଣର ଖାଦ୍ୟ ଖାଇପାରେ |Nature and causes of Xerophthalmia: Vitamin A deficiency is a serious public
health problem in India. Xerophthalmia, refers to the eye manifestations (signs)
arising due to vitamin A deficiency. Blindness, resulting due to xerophthalmia, is a
major health problem. Although vitamin A deficiency may become apparent at all
ages, the preschool child is the most frequent victim of this debilitating disorder.
According to rough estimates thirty thousand to forty thousand children may loose
their eyesight due to vitamin deficiency in India.ज़ेरोफथल्मिया की प्रकृति और कारण: विटामिन ए की कमी एक गंभीर जनता है
भारत में स्वास्थ्य समस्या। ज़ेरोफथाल्मिया, आंखों की अभिव्यक्तियों (संकेत) को संदर्भित करता है
विटामिन ए की कमी के कारण उत्पन्न होना। अंधापन, जिसके परिणामस्वरूप जेरोफथाल्मिया है, ए
प्रमुख स्वास्थ्य समस्या। हालांकि विटामिन ए की कमी बिल्कुल स्पष्ट हो सकती है
उम्र, पूर्वस्कूली बच्चा इस दुर्बलता विकार का सबसे लगातार शिकार है।
मोटे अनुमान के अनुसार तीस हजार से चालीस हजार बच्चे ढीले हो सकते हैं
भारत में विटामिन की कमी के कारण उनकी आंखों की रोशनी चली गई।ଜେରୋଫଥାଲମିଆର ପ୍ରକୃତି ଏବଂ କାରଣ: ଭିଟାମିନ୍ ଏ ଅଭାବ ଏକ ଗମ୍ଭୀର ଜନସାଧାରଣ |
ଭାରତରେ ସ୍ୱାସ୍ଥ୍ୟ ସମସ୍ୟା | ଜେରୋଫଥାଲମିଆ, ଆଖିର ପ୍ରକାଶ (ଚିହ୍ନ) କୁ ବୁ .ାଏ |
ଭିଟାମିନ୍ ଏ ଅଭାବ ହେତୁ ଉତ୍ପନ୍ନ | ଜେରୋଫଥାଲମିଆ ହେତୁ ଅନ୍ଧତା ହେଉଛି |
ପ୍ରମୁଖ ସ୍ୱାସ୍ଥ୍ୟ ସମସ୍ୟା | ଯଦିଓ ଭିଟାମିନ୍ ଏ ଅଭାବ ଆଦ appar ସ୍ପଷ୍ଟ ହୋଇପାରେ |
ବୟସ, ପ୍ରାଥମିକ ବିଦ୍ୟାଳୟର ପିଲା ଏହି ଦୁର୍ବଳ ବ୍ୟାଧିର ବାରମ୍ବାର ଶିକାର ହୁଅନ୍ତି |
ପାଖାପାଖି ଆକଳନ ଅନୁଯାୟୀ ତିରିଶ ହଜାରରୁ ଚାଳିଶ ହଜାର ପିଲା ଖାଲି ହୋଇପାରନ୍ତି |
ଭାରତରେ ଭିଟାମିନ୍ ଅଭାବ ହେତୁ ସେମାନଙ୍କର ଦୃଷ୍ଟି ଶକ୍ତି |What are the signs and symptoms of this disorder? On reading through this section
you will be introduced to the various eye changes (clinical features) common to
Vitamin A deficiency.इस विकार के लक्षण और लक्षण क्या हैं? इस खंड के माध्यम से पढ़ने पर
आपको विभिन्न नेत्र परिवर्तनों (नैदानिक सुविधाओं) से परिचित कराया जाएगा
विटामिन ए की कमी।ଏହି ବିକୃତିର ଲକ୍ଷଣ ଏବଂ ଲକ୍ଷଣଗୁଡ଼ିକ କ’ଣ? ଏହି ବିଭାଗ ମାଧ୍ୟମରେ ପ On ିବା ଉପରେ |
ଆପଣ ସାଧାରଣ ଆଖି ପରିବର୍ତ୍ତନ (କ୍ଲିନିକାଲ୍ ବ features ଶିଷ୍ଟ୍ୟ) ସହିତ ପରିଚିତ ହେବେ |
ଭିଟାମିନ୍ ଏ ଅଭାବ | Clinical features of Xerophthalmia: The signs and symptoms of xerophthalmia
Clinical features of Xerophthalmia: The signs and symptoms of xerophthalmia
pertain to changes in the eye.Xerophthalmia की नैदानिक विशेषताएं: xerophthalmia के लक्षण और लक्षण
आंख में परिवर्तन से संबंधित है।ଜେରୋଫଥାଲମିଆର କ୍ଲିନିକାଲ୍ ବ features ଶିଷ୍ଟ୍ୟ: ଜେରୋଫଥାଲମିଆର ଲକ୍ଷଣ ଏବଂ ଲକ୍ଷଣ |
ଆଖିରେ ପରିବର୍ତ୍ତନ ସମ୍ବନ୍ଧୀୟ | The figure represented the structure of an eye. In this figure you can see the various part of the
The figure represented the structure of an eye. In this figure you can see the various part of the
eye. It is the conjunctiva (thin transparent membrane that covers the cornea and lines
the inside of the eyelid) and the cornea (the anterior, transparent portion of the
outermost layer of the eye) which are most often affected by the deficiency.आकृति ने एक आंख की संरचना का प्रतिनिधित्व किया। इस आकृति में आप के विभिन्न भाग देख सकते हैं
आँख। यह कंजाक्तिवा (पतली पारदर्शी झिल्ली) है जो कॉर्निया और रेखाओं को कवर करती है
पलक के अंदर) और कॉर्निया (पूर्वकाल, पारदर्शी भाग)
आंख की सबसे बाहरी परत) जो अक्सर कमी से प्रभावित होती है।ଚିତ୍ରଟି ଏକ ଆଖିର ଗଠନକୁ ପ୍ରତିପାଦିତ କରେ | ଏହି ଚିତ୍ରରେ ଆପଣ ବିଭିନ୍ନ ଅଂଶ ଦେଖିପାରିବେ |
ଆଖି ଏହା ହେଉଛି କଞ୍ଜୁକ୍ଟିଭା (ପତଳା ସ୍ୱଚ୍ଛ ମେମ୍ବ୍ରେନ୍ ଯାହା କର୍ଣ୍ଣିଆ ଏବଂ ରେଖାଗୁଡ଼ିକୁ ଆବୃତ କରେ |
ଆଖିର ଭିତର) ଏବଂ କର୍ଣ୍ଣିଆ (ପୂର୍ବ, ସ୍ୱଚ୍ଛ ଅଂଶ |
ଆଖିର ବାହ୍ୟ ସ୍ତର) ଯାହା ପ୍ରାୟତ the ଅଭାବ ଦ୍ୱାରା ପ୍ରଭାବିତ ହୋଇଥାଏ |Cause: Xerophthalmia is common in the families of low socio-economic group living
in rural areas and urban slums. In India, the disease is more common among the
poorer sections of the community. Vitamin A deficiency may become apparent at all
ages, But, the most common predominantly nutritional, variety occurs in the third
and fourth years of life, at least in countries where breast feeding is prolonged. The
younger the child, the more serious the knife stations and the greater the mortality
rate. The cornea is rarely affected in children beyond the age of five years. In fact, the
prevalence of corneal xerophthalmia is maximum between the ages of 1 and 3 years,
The disease is relatively more frequent among males.कारण: कम सामाजिक-आर्थिक समूह के परिवारों में ज़ेरोफथाल्मिया आम है
ग्रामीण क्षेत्रों और शहरी मलिन बस्तियों में। भारत में, यह बीमारी अधिक आम है
समुदाय के गरीब वर्ग। विटामिन ए की कमी बिल्कुल स्पष्ट हो सकती है
उम्र, लेकिन, सबसे आम मुख्य रूप से पोषण, विविधता तीसरे में होती है
और जीवन के चौथे वर्ष, कम से कम उन देशों में जहां स्तन पान करना लम्बा है।
छोटे बच्चे, चाकू स्टेशनों और अधिक गंभीर मृत्यु दर
मूल्यांकन करें। पांच साल से अधिक उम्र के बच्चों में कॉर्निया शायद ही कभी प्रभावित होता है। वास्तव में,
कॉर्नियल ज़ेरोफथाल्मिया की व्यापकता 1 और 3 वर्ष की आयु के बीच अधिकतम है,
यह बीमारी पुरुषों में अपेक्षाकृत अधिक होती है।କାରଣ: ନିମ୍ନ ସାମାଜିକ-ଅର୍ଥନ group ତିକ ଗୋଷ୍ଠୀ ବାସ କରୁଥିବା ପରିବାରରେ ଜେରୋଫଥାଲମିଆ ସାଧାରଣ ଅଟେ |
ଗ୍ରାମାଞ୍ଚଳ ଏବଂ ସହରୀ ବସ୍ତିରେ | ଭାରତରେ ଏହି ରୋଗ ଅଧିକ ଦେଖାଯାଏ
ସମ୍ପ୍ରଦାୟର ଗରିବ ବିଭାଗ | ଭିଟାମିନ୍ ଏ ଅଭାବ ଆଦ appar ସ୍ପଷ୍ଟ ହୋଇପାରେ |
ବୟସ, କିନ୍ତୁ, ସାଧାରଣତ nut ପୁଷ୍ଟିକର, ତୃତୀୟରେ ବିଭିନ୍ନତା ଦେଖାଯାଏ |
ଏବଂ ଜୀବନର ଚତୁର୍ଥ ବର୍ଷ, ଅନ୍ତତ least ପକ୍ଷେ ଯେଉଁ ଦେଶରେ ସ୍ତନ୍ୟପାନ ଦୀର୍ଘସ୍ଥାୟୀ ହୁଏ | େଯମାେନ
ଛୋଟ ପିଲା, ଛୁରୀ ଷ୍ଟେସନ ଯେତେ ଗମ୍ଭୀର ଏବଂ ମୃତ୍ୟୁହାର ଅଧିକ |
ହାର ପାଞ୍ଚ ବର୍ଷରୁ ଅଧିକ ପିଲାମାନଙ୍କଠାରେ କର୍ଣ୍ଣିଆ କ୍ୱଚିତ୍ ପ୍ରଭାବିତ ହୁଏ | ବାସ୍ତବରେ,
କର୍ନିଆଲ୍ ଜେରୋଫଥାଲମିଆର ପ୍ରାଦୁର୍ଭାବ 1 ରୁ 3 ବର୍ଷ ମଧ୍ୟରେ ସର୍ବାଧିକ,
ଏହି ରୋଗ ପୁରୁଷମାନଙ୍କ ମଧ୍ୟରେ ଅପେକ୍ଷାକୃତ ଅଧିକ ହୋଇଥାଏ |The main causes beingहोने का मुख्य कारणଏହାର ମୁଖ୍ୟ କାରଣ ହେଉଛି |(a) Maternal Malnutrition: Indian children of very poor rural families are born with
low liver stores of vitamin A because their mothers are also deficient in vitamin AThe women during pregnancy continue to consume very low amounts of vitamin Aeither due to poverty or ignorance. As a result, the children born to such women
have low vitamin A reserves in the body. vitamin A is fat-soluble and can be stored in the body for longer
periods(ए) मातृ कुपोषण: बहुत गरीब ग्रामीण परिवारों के भारतीय बच्चे पैदा होते हैं
विटामिन ए के कम जिगर भंडार क्योंकि उनकी माताओं को भी विटामिन ए की कमी होती है
गर्भावस्था के दौरान महिलाएं बहुत कम मात्रा में विटामिन ए का सेवन करती रहती हैं
या तो गरीबी या अज्ञानता के कारण। परिणामस्वरूप, ऐसी महिलाओं के लिए बच्चे पैदा हुए
शरीर में कम विटामिन ए का भंडार है। विटामिन ए वसा में घुलनशील है और इसे लंबे समय तक शरीर में संग्रहीत किया जा सकता है
अवधि(କ) ମାତୃ ପୁଷ୍ଟିହୀନତା: ଅତି ଗରିବ ଗ୍ରାମୀଣ ପରିବାରର ଭାରତୀୟ ପିଲାମାନେ ଜନ୍ମ ହୁଅନ୍ତି |
ଭିଟାମିନ୍ ଏ ର କମ୍ ଯକୃତ ଷ୍ଟୋର୍, କାରଣ ସେମାନଙ୍କ ମା’ମାନେ ମଧ୍ୟ ଭିଟାମିନ୍ ଏରେ ଅଭାବ |
ଗର୍ଭାବସ୍ଥାରେ ମହିଳାମାନେ ବହୁତ କମ୍ ପରିମାଣର ଭିଟାମିନ୍ ଏ ଖାଇବା ଜାରି ରଖନ୍ତି |
ଦାରିଦ୍ରତା କିମ୍ବା ଅଜ୍ଞତା ହେତୁ | ଫଳସ୍ୱରୂପ, ଏହିପରି ମହିଳାମାନଙ୍କ ପାଇଁ ଜନ୍ମ ହୋଇଥିବା ପିଲାମାନେ |
ଶରୀରରେ ଭିଟାମିନ୍ ଏ ଭଣ୍ଡାର କମ୍ ଥାଏ | ଭିଟାମିନ୍ ଏ ଚର୍ବିରେ ଦ୍ରବୀଭୂତ ଏବଂ ଶରୀରରେ ଅଧିକ ସମୟ ଗଚ୍ଛିତ ହୋଇପାରେ |
ଅବଧିଗୁଡିକ(1) Dietary inadequacy of Vitanlin A: The primary cause of xerophthalmia is dietary
inadequacy of vitamin A. In the villages and urban slums, among the low income
groups, the intake of vitamin A is less than a quarter of the Recommended Dietary
intakes (RDI). As long as the child is breast fed, the vitamin A status of the infants is
apparently adequate because the infant gets reasonable amounts of vitamin A
through breast milk. Once the child is taken off the breast, the child is put on the
family diet which is deficient in vitamin A. Due to ii adequate consumption of
vitamin A, the child develops vitamin A deficiency manifesting as xerophthalmia.(1) विटानलिन ए की आहार अपर्याप्तता: जेरोफथाल्मिया का प्राथमिक कारण आहार है
कम आय के बीच गांवों और शहरी झुग्गियों में विटामिन ए की अपर्याप्तता
समूह, विटामिन ए का सेवन अनुशंसित आहार के एक चौथाई से भी कम है
intakes (RDI)। जब तक बच्चा स्तनपान करता है, तब तक शिशुओं की विटामिन ए स्थिति होती है
स्पष्ट रूप से पर्याप्त है क्योंकि शिशु को उचित मात्रा में विटामिन ए मिलता है
स्तन के दूध के माध्यम से। एक बार जब बच्चे को स्तन से निकाल दिया जाता है, तो बच्चे को डाल दिया जाता है
पारिवारिक आहार जिसमें विटामिन ए की कमी होती है। ii के पर्याप्त सेवन के कारण
विटामिन ए, बच्चे में विटामिन ए की कमी से विकसित होता है जो कि ज़ेरोफथाल्मिया के रूप में प्रकट होता है।(1) ଭିଟାନଲିନ୍ ଏ ର ଖାଦ୍ୟପେୟର ଅପାରଗତା: ଜେରୋଫଥାଲମିଆର ମୂଳ କାରଣ ହେଉଛି ଖାଦ୍ୟପେୟ |
ଭିଟାମିନ୍ ଏ ର ଅପାରଗତା କମ୍ ଆୟ ମଧ୍ୟରେ ଗାଁ ଏବଂ ସହରାଞ୍ଚଳ ବସ୍ତିରେ |
ଗୋଷ୍ଠୀ, ଭିଟାମିନ୍ ଏ ଗ୍ରହଣ କରିବା ସୁପାରିଶ କରାଯାଇଥିବା ଖାଦ୍ୟର ଏକ ଚତୁର୍ଥାଂଶରୁ କମ୍ ଅଟେ |
ଭୋଜନ (RDI) | ଯେପର୍ଯ୍ୟନ୍ତ ଶିଶୁକୁ ସ୍ତନ୍ୟପାନ କରାଏ, ଶିଶୁମାନଙ୍କର ଭିଟାମିନ୍ ଏ ସ୍ଥିତି ଥାଏ |
ବୋଧହୁଏ ପର୍ଯ୍ୟାପ୍ତ କାରଣ ଶିଶୁଟି ଯଥେଷ୍ଟ ପରିମାଣର ଭିଟାମିନ୍ ଏ ପାଇଥାଏ |
ସ୍ତନ୍ୟପାନ ମାଧ୍ୟମରେ ଥରେ ଶିଶୁକୁ ସ୍ତନରୁ ବାହାର କରିଦେଲେ, ପିଲାଟି ଉପରେ ରଖାଯାଏ |
ପାରିବାରିକ ଖାଦ୍ୟ ଯାହାକି ଭିଟାମିନ୍ ଏରେ ଅଭାବ | ii ପର୍ଯ୍ୟାପ୍ତ ପରିମାଣର ବ୍ୟବହାର ହେତୁ |
ଭିଟାମିନ୍ ଏ, ପିଲାଟି ଭିଟାମିନ୍ ଏ ଅଭାବର ବିକାଶ କରେ ଯାହା ଜେରୋଫଥାଲମିଆ ଭାବରେ ଦେଖାଯାଏ |(2) Infections and Infestations: Diarrhoea and respiratory infections and worm.
infestations like round worm disease are very common in young children. These are
known to decrease the absorption of vitamin A and lead to its deficiency. Measles,
one of the childhood infections, is another important cause of xerophthalmia leading
particularly to corneal sores and blindness. Few of the most common causes of
xerophthalmia have been discussed above. What preventive measures and treatment
can be prescribed to overcome this disorder is the next point of discussion(2) संक्रमण और संक्रमण: दस्त और श्वसन संक्रमण और कृमि।
छोटे बच्चों में गोल कृमि रोग जैसे संक्रमण बहुत आम हैं। य़े हैं
विटामिन ए के अवशोषण को कम करने और इसकी कमी का नेतृत्व करने के लिए जाना जाता है। खसरा,
बचपन के संक्रमणों में से एक, जेरोफथाल्मिया अग्रणी का एक और महत्वपूर्ण कारण है
विशेष रूप से कॉर्नियल घावों और अंधापन। के सबसे आम कारणों में से कुछ
ऊपर जेरोफथाल्मिया की चर्चा की गई है। क्या निवारक उपाय और उपचार
इस विकार को दूर करने के लिए निर्धारित किया जा सकता है चर्चा का अगला बिंदु है(୨) ସଂକ୍ରମଣ ଏବଂ ସଂକ୍ରମଣ: arr ାଡ଼ା ଏବଂ ଶ୍ ir ାସକ୍ରିୟା ସଂକ୍ରମଣ ଏବଂ ପୋକ।
ଛୋଟ ପିଲାମାନଙ୍କଠାରେ ଗୋଲାକାର ପୋକ ରୋଗ ପରି ସଂକ୍ରମଣ ଅତି ସାଧାରଣ ଅଟେ | ଏହି ସବୁ
ଭିଟାମିନ୍ ଏ ର ଅବଶୋଷଣ ହ୍ରାସ କରିବା ଏବଂ ଏହାର ଅଭାବକୁ ଜଣା | ମିଳିମିଳା,
ପିଲାଦିନର ସଂକ୍ରମଣ ମଧ୍ୟରୁ ଜେରୋଫଥାଲମିଆର ଅନ୍ୟ ଏକ ଗୁରୁତ୍ୱପୂର୍ଣ୍ଣ କାରଣ |
ବିଶେଷକରି କର୍ନିଆ ଘା ’ଏବଂ ଅନ୍ଧତା ପାଇଁ | ଏହାର ସାଧାରଣ କାରଣଗୁଡ଼ିକ ମଧ୍ୟରୁ ଅଳ୍ପ କିଛି |
ଜେରୋଫଥାଲମିଆ ଉପରେ ଆଲୋଚନା କରାଯାଇଛି | କ’ଣ ପ୍ରତିଷେଧକ ବ୍ୟବସ୍ଥା ଏବଂ ଚିକିତ୍ସା |
ଏହି ବିଶୃଙ୍ଖଳାକୁ ଦୂର କରିବା ପାଇଁ ପରବର୍ତ୍ତୀ ଆଲୋଚନା ହେଉଛି |Q16. Describe vitamin deficiencies like ariboflavinosis, beriberi, and rickets.Q16। एरीबोफ्लेविनोसिस, बेरीबेरी और रिकेट्स जैसी विटामिन की कमी का वर्णन करें।Ans. Ariboflavinosis: Riboflavin(Vitamin B2) deficiency is referred to as Ariboflavinosis. This is
a nutritional deficiency occurring due to reduced intakes of riboflavin through the
diet. Riboflavin deficiency is one of the most common among the B-complex
deficiencies. How do we detect that a person is suffering from riboflavin deficiency?
As in the case of other deficiency diseases, this disease is also associated with certain
obvious clinical features. Let us consider these features.उत्तर:। एरीबोफ्लेविनोसिस: राइबोफ्लेविन (विटामिन बी 2) की कमी को एरीबोफ्लेविनोसिस कहा जाता है। ये है
के माध्यम से राइबोफ्लेविन के कम इंटेक के कारण होने वाली पोषण संबंधी कमी
आहार। राइबोफ्लेविन की कमी बी-कॉम्प्लेक्स में सबसे आम में से एक है
कमियों। हम कैसे पता लगाते हैं कि एक व्यक्ति राइबोफ्लेविन की कमी से पीड़ित है?
जैसा कि अन्य कमी रोगों के मामले में होता है, यह रोग भी निश्चित रूप से जुड़ा होता है
स्पष्ट नैदानिक विशेषताएं। आइए हम इन विशेषताओं पर विचार करें।Causes: Ariboflavinosis is due to dietary inadequacy of riboflavin. Can you recall
which are the rich food sources of riboflavin? Green leafy vegetables, milk, organ
meats are good sources of riboflavin. Whole grain cereals, pulses, nuts provide
riboflavin in moderate amounts. In the families of poor rural communities, diets
contain negligible amounts of pulses and milk. Meat may be consumed, but very
rarely. As a result, riboflavin deficiency is very common in our country. You have
also learnt that Indian diets are mainly cereal(ଶସ୍ୟ) based. Cereals are not good sources of
riboflavin. Therefore, our diets tend to be deficient in riboflavin.कारण: एरीबोफ्लेविनोसिस राइबोफ्लेविन की आहार अपर्याप्तता के कारण है। क्या आप याद कर सकते हैं?
राइबोफ्लेविन के समृद्ध खाद्य स्रोत कौन से हैं? हरी पत्तेदार सब्जियां, दूध, अंग
मीट राइबोफ्लेविन के अच्छे स्रोत हैं। साबुत अनाज अनाज, दालें, नट प्रदान करते हैं
मध्यम मात्रा में राइबोफ्लेविन। गरीब ग्रामीण समुदायों के परिवारों में, आहार
दालों और दूध की नगण्य मात्रा में होते हैं। मांस का सेवन किया जा सकता है, लेकिन बहुत
शायद ही कभी। परिणामस्वरूप, हमारे देश में राइबोफ्लेविन की कमी बहुत आम है। आपके पास
यह भी सीखा कि भारतीय आहार मुख्य रूप से अनाज (based) आधारित हैं। अनाज अच्छे स्रोत नहीं हैं
राइबोफ्लेविन। इसलिए, हमारे आहार में राइबोफ्लेविन की कमी होती है DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPTreatment: Patients suffering from ariboflavinosis require a dose of B-Complex
DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPTreatment: Patients suffering from ariboflavinosis require a dose of B-Complex
Vitamin. One tablet of B-complex daily for about one week to ten days, will help
treat the deficiency.उपचार: एरीबोफ्लेविनोसिस से पीड़ित मरीजों को बी-कॉम्प्लेक्स की एक खुराक की आवश्यकता होती है
विटामिन। लगभग एक सप्ताह से दस दिनों तक रोजाना बी-कॉम्प्लेक्स की एक गोली, मदद करेगी
कमी का इलाज करें। Prevention: Milk is a good source of riboflavin. However, poorer communities
Prevention: Milk is a good source of riboflavin. However, poorer communities
cannot afford milk, in view of its high cost. We have to, therefore, make sure that
people include other rich food sources of riboflavin such as green leafy vegetables,
whole cereals and pulses and cheaper nut in their every day diet to prevent
ariboflavinosis.रोकथाम: दूध राइबोफ्लेविन का एक अच्छा स्रोत है। हालाँकि, गरीब समुदाय
इसकी उच्च लागत को देखते हुए दूध नहीं दे सकते। इसलिए हमें यह सुनिश्चित करना होगा
लोगों में राइबोफ्लेविन के अन्य समृद्ध खाद्य स्रोत शामिल हैं जैसे हरी पत्तेदार सब्जियां,
पूरे अनाज और दालों और अपने दैनिक आहार में सस्ता अखरोट को रोकने के लिए
ariboflavinosis।Beriberi:Beriberi is a nutritional deficiency disease caused by the deficiency of a
vitamin called thiamine(vitamin B1) in the diet. It is interesting to note that thiamine deficiency is rare in our
countryबेरीबेरी: बेरीबेरी एक पोषण की कमी से होने वाली बीमारी है
आहार में विटामिन जिसे थायमिन (विटामिन बी 1) कहा जाता है। यह ध्यान रखना दिलचस्प है कि थियामिन की कमी हमारे यहां दुर्लभ है
देशClinical features: Beriberi is a disease of slow origin. Generally, the individual to
start with, experiences loss of appetite, weakness and heaviness in the legs. The
person also becomes tired easily.
The patient complains of the feeling of pins and needles and numbness in the legs.
There may be loss of sensation i.e. loss of the feeling of touch over the legs. The
disease occurs in two forms. It manifests itself either as wet beriberi or dry beriberi.
Wet beriberi is characterized by accumulation of fluid in the body. This can
ultimately lead to heart failure. The patient may complain of palpitation (forcible
and rapid heart beats felt by the patient) and sometimes of chest pain. There may
also be pain in the leg muscles on application of pressure.नैदानिक विशेषताएं: बेरीबेरी धीमी उत्पत्ति की बीमारी है। आम तौर पर, व्यक्ति को
शुरुआत करें, पैरों में भूख की कमी, कमजोरी और भारीपन का अनुभव करें।
व्यक्ति भी आसानी से थक जाता है।
रोगी को पिंस और सुइयों की भावना और पैरों में सुन्नता की शिकायत होती है।
सनसनी का नुकसान हो सकता है यानी पैरों पर स्पर्श की भावना का नुकसान।
रोग दो रूपों में होता है। यह या तो गीली बेरीबेरी या सूखी बेरीबेरी के रूप में प्रकट होता है।
गीला बेरीबेरी शरीर में तरल पदार्थ के संचय की विशेषता है। यह हो सकता है
अंतत: हृदय गति रुक जाती है। रोगी को तालुमूल (जबरन) की शिकायत हो सकती है
और रोगी को तेज धड़कन महसूस होती है) और कभी-कभी छाती में दर्द भी होता है। वहाँ हो सकता है
दबाव के आवेदन पर पैर की मांसपेशियों में भी दर्द होना। DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPIn the case of dry beriberi, the patient feels weakness in the legs progressively
DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPIn the case of dry beriberi, the patient feels weakness in the legs progressively
making the patient completely bed-riddenसूखी बेरीबेरी के मामले में, रोगी को पैरों में उत्तरोत्तर कमजोरी महसूस होती हैरोगी को पूरी तरह से बिस्तर पर लेटा दिया।DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPCauses: The disease is primarily due to the inadequacy of thiamine in the diet. The
disease is very common in communities consuming rice which is highly polished.
What happens during polishing? During polishing the thin outer layer of rice (which
contains thiamine) is removed. In parts of South India, beriberi was commonly seen
when highly polished rice was being consumed. It is rare in our country now-a-days,
perhaps, because the diets are not based on highly polished rice. Also, rice is rarely
the only staple being consumed. Other cereals are also eaten in varying amounts.
Even in South India, the communities consume diets consisting of wheat, millets
and pulses, though in small amount. These are good sources of thiamine. In the
communities subsisting on parboiled rice, beriberi is not seen.Treatment: In the case of both wet and dry beriberi, thiamine should be given by
injection. The patient should be advised complete rest. Thereafter, thiamine tablets
should be givenकारण: रोग मुख्यतः आहार में थायमिन की अपर्याप्तता के कारण होता है।
चावल का सेवन करने वाले समुदायों में बीमारी बहुत आम है जो अत्यधिक पॉलिश है।
पॉलिश करने के दौरान क्या होता है? चावल की पतली बाहरी परत को चमकाने के दौरान (जो कि
थायमिन होता है) को हटा दिया जाता है। दक्षिण भारत के कुछ हिस्सों में, बेरीबेरी आमतौर पर देखा जाता था
जब अत्यधिक पॉलिश किए गए चावल का सेवन किया जा रहा था। हमारे देश में यह अब दुर्लभ है,
शायद, क्योंकि आहार अत्यधिक पॉलिश चावल पर आधारित नहीं हैं। इसके अलावा, चावल शायद ही कभी होता है
केवल मुख्य उपभोग किया जा रहा है। अन्य अनाज भी अलग-अलग मात्रा में खाए जाते हैं।
यहां तक कि दक्षिण भारत में, समुदाय गेहूं, बाजरा से बने आहार का सेवन करते हैं
और दालें, हालांकि कम मात्रा में। ये थायमिन के अच्छे स्रोत हैं। में
पैराइज्ड चावल, बेरीबेरी पर उपस्तिथ समुदायों को नहीं देखा जाता है।
उपचार: गीले और सूखे बेरीबेरी दोनों के मामले में, थायमिन द्वारा दिया जाना चाहिए
इंजेक्शन। रोगी को पूर्ण आराम की सलाह दी जानी चाहिए। इसके बाद, थियामिन की गोलियां
दी जानी चाहिए DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPPrevention: The best way to prevent beriberi is to consume rice which is not highly
DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPPrevention: The best way to prevent beriberi is to consume rice which is not highly
polished. In fact, hand pounded rice is the best. We can also take steps to reduce
polishing of rice while milling This will help to prevent loss of thiamine. Further
increase in consumption of thiamine-containing foods should prevent beriberi. The
richest dietary sources of thiamine are yeast and bran (outer layer) of wheat and
millets.रोकथाम: बेरीबेरी को रोकने का सबसे अच्छा तरीका चावल का उपभोग करना है जो अत्यधिक नहीं है
पॉलिश। वास्तव में, हाथ से तैयार चावल सबसे अच्छा है। हम भी कम करने के लिए कदम उठा सकते हैं
मिलिंग के दौरान चावल की पॉलिशिंग यह थायमिन के नुकसान को रोकने में मदद करेगी। आगे की
थायमिन युक्त खाद्य पदार्थों की खपत में वृद्धि को बेरीबेरी को रोकना चाहिए।
थियामिन के सबसे समृद्ध आहार स्रोत गेहूं के खमीर और चोकर (बाहरी परत) हैं
बाजरा।Rickets:
Rickets is a disease of growing children in which the bones become softened and
deformed due to the deficiency of vitamin D. Osteomalacia, is the adult form of vitamin
D deficiency. In the subsequent discussion we will explore the major features of these
disorders as well as their treatment and prevention. We begin with the causes.रिकेट्स:
रिकेट्स बढ़ते बच्चों की एक बीमारी है जिसमें हड्डियां नरम हो जाती हैं और
विटामिन डी। ऑस्टियोमलेशिया की कमी के कारण विकृत, विटामिन का वयस्क रूप है
डी की कमी। बाद की चर्चा में हम इनमें से प्रमुख विशेषताओं का पता लगाएंगे
विकारों के साथ ही उनके उपचार और रोकथाम। हम कारणों से शुरू करते हैं।

 DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPCauses: You have already learnt that vitamin D is one of the fat-soluble vitamins.you discovered the amazing fact that vitamin D is synthesized (manufactured)in the skin after exposure to sunlight. We have plenty of sunlight in
DECE2-Solution(CH-5)-IGNOU-DAY 19-ORSPCauses: You have already learnt that vitamin D is one of the fat-soluble vitamins.you discovered the amazing fact that vitamin D is synthesized (manufactured)in the skin after exposure to sunlight. We have plenty of sunlight in
our country and hence the disease is not as common. However, the disease is more
frequently seen when there is not enough exposure to sunlight. The disease can also
occur when mothers, infants and toddlers receive inadequate vitamin D, either as
food or as supplement. In the subsequent discussion on clinical features, treatment
and prevention we will have to talk about rickets and osteomalacia separately. Let us
begin with rickets.कारण: आप पहले ही जान चुके हैं कि विटामिन डी वसा में घुलनशील विटामिनों में से एक है।
आपने अद्भुत तथ्य पाया कि विटामिन डी संश्लेषित (निर्मित) है
धूप के संपर्क में आने के बाद त्वचा में। हमारे पास धूप बहुत है
हमारा देश और इसलिए यह बीमारी आम नहीं है। हालांकि, बीमारी अधिक है
अक्सर देखा जाता है जब सूर्य के प्रकाश के पर्याप्त संपर्क नहीं होता है। बीमारी भी हो सकती है
तब होता है जब माताओं, शिशुओं और बच्चों को या तो अपर्याप्त विटामिन डी प्राप्त होता है
भोजन या पूरक के रूप में। नैदानिक सुविधाओं पर बाद की चर्चा में, उपचार
और रोकथाम के लिए हमें रिकेट्स और ओस्टोमैलेशिया के बारे में अलग से बात करनी होगी। हमें करने दो
रिकेट्स के साथ शुरुआत करें।Rickets: Rickets more commonly affects preschool age children, but can occur in
younger infants in the first six months of life. It is characterized by a range of specific
clinical features as you will see in the following discussion.रिकेट्स: रिकेट्स पूर्वस्कूली उम्र के बच्चों को अधिक प्रभावित करता है, लेकिन इसमें हो सकता है
जीवन के पहले छह महीनों में छोटे शिशु। यह विशिष्ट की एक श्रृंखला की विशेषता है
नैदानिक विशेषताएं जैसा कि आप निम्नलिखित चर्चा में देखेंगे।Clinical features: In the initial stages of the disease, children become restless. The
muscles lose their firmness and become flabby. When the abdominal muscles lose
their firmness, the abdomen gets distended. You know that a normal baby’s teeth
erupt at a b particular age. The baby sits and crawls at a particular
age. These are known as development milestones . In
the case of rickets, there is a delay in the physical and motor milestones. For
example, teeth erupt late in children with rickets. There is also considerable delay in
the age at which the child can sit and crawl. The child is too weak and is unable to
walk in some cases. The most important changes caused by this disorder are seen in
the bones. The growing ends of the long bones (like those of the forearm) get
extended and widened. For example there will be a swelling of the forearm bones at
the wrist. There may also be swelling at the ends of the ribs which gives an
appearance of “beading” of ribs. In normal children the opening between the skull
bones closes by about 18 months of age. In rickets the closure of the skull bone is
delayed leading to skull deformation.The child ultimately develops various deformities of the bones. Deformities of the
chest with the breast bone becoming prominent are common. This protruding of the
breast bone is usually known as pigeon chest. The typical deformities seen in
children who have recovered from rickets are due to the ‘child’s weight bearing
down on the legs before complete recovery takes place. At this time the bones are
still soft and cannot stand the weight of the child. As a result, the children may have
“bow legs” (bent like a bow) or “knock knees” when both the knees will be touching
each other . Deformities of the backbone may also
develop if the disease continues beyond the age of 2 years.नैदानिक विशेषताएं: बीमारी के प्रारंभिक चरणों में, बच्चे बेचैन हो जाते हैं।
मांसपेशियां अपनी दृढ़ता खो देती हैं और परतदार हो जाती हैं। जब पेट की मांसपेशियां खो जाती हैं
उनकी दृढ़ता, पेट विकृत हो जाता है। आप जानते हैं कि एक सामान्य बच्चे के दांत
एक विशेष उम्र में विस्फोट बच्चा बैठता है और एक विशेष रूप से क्रॉल करता है
उम्र। इन्हें विकास मील के पत्थर के रूप में जाना जाता है। में
रिकेट्स के मामले में, भौतिक और मोटर मील के पत्थर में देरी होती है। के लिये
उदाहरण के लिए, दांत बच्चों के साथ देर से फटते हैं। में भी काफी देरी हुई है
जिस उम्र में बच्चा बैठकर क्रॉल कर सकता है। बच्चा बहुत कमजोर है और असमर्थ है
कुछ मामलों में चलें। इस विकार के कारण सबसे महत्वपूर्ण परिवर्तन देखे गए हैं
हड्डियों। लंबी हड्डियों के बढ़ते छोर (जैसे कि अग्र-भुजाओं के) मिलते हैं
विस्तारित और चौड़ा। उदाहरण के लिए वहाँ पर प्रकोष्ठ की हड्डियों की सूजन होगी
कलाई। पसलियों के छोर पर सूजन भी हो सकती है जो ए देती है
पसलियों के “बीडिंग” की उपस्थिति। सामान्य बच्चों में खोपड़ी के बीच उद्घाटन
हड्डियां लगभग 18 महीने की उम्र तक बंद हो जाती हैं। रिकेट्स में खोपड़ी की हड्डी का बंद होना है
देरी खोपड़ी विरूपण के लिए अग्रणी।
बच्चा अंततः हड्डियों के विभिन्न विकृति विकसित करता है। की विकृति
स्तन की हड्डी के प्रमुख होने के साथ छाती आम हैं। के इस फैलाव
स्तन की हड्डी को आमतौर पर कबूतर की छाती के रूप में जाना जाता है। में देखी गई विशिष्ट विकृति
बच्चे जो रिकेट्स से उबर चुके हैं, वे ‘बच्चे के वजन के कारण’ हैं
पूरी तरह से ठीक होने से पहले पैरों के नीचे। इस समय हड्डियाँ हैं
अभी भी नरम है और बच्चे के वजन को बर्दाश्त नहीं कर सकता। परिणामस्वरूप, बच्चे हो सकते हैं
“धनुष पैर” (धनुष की तरह झुकना) या “घुटनों को मोड़ना” जब दोनों घुटने स्पर्श करेंगे
एक दूसरे । रीढ़ की विकृति भी हो सकती है
यदि रोग 2 वर्ष की आयु से परे जारी है।Treatment: Vitamin D and adequate intake of calcium are the important
requirements for treating rickets. Several preparations of vitamin D are available.
Generally, cure results with daily treatment of vitamin D for about 4 weeks. The
treatment should be supplemented with calcium.उपचार: विटामिन डी और कैल्शियम का पर्याप्त सेवन महत्वपूर्ण हैं
रिकेट्स के इलाज के लिए आवश्यकताएं। विटामिन डी की कई तैयारियाँ उपलब्ध हैं।
आम तौर पर, लगभग 4 सप्ताह के लिए विटामिन डी के दैनिक उपचार के साथ परिणाम ठीक हो जाते हैं।
उपचार कैल्शियम के साथ पूरक होना चाहिए।Prevention: Adequate exposure to sunlight is the most important factor in protecting
the child from rickets. Dietary sources are few and the vitamin is found chiefly in
liver, egg yolk, milk and milk fat (butter and ghee) obtained from animals fed on
pastures exposed to sunlight. Inclusion of these foodstuffs in daily diets prevents
rickets. Supplementation with vitamin D is generally not required in India.
oil is of known value in the prevention of the disease.रोकथाम: सूरज की रोशनी के पर्याप्त संपर्क से बचाव सबसे महत्वपूर्ण कारक है
बच्चा रिकेट्स से। आहार स्रोत कम हैं और विटामिन मुख्य रूप से पाया जाता है
यकृत, अंडे की ज़र्दी, दूध और दूध की चर्बी (मक्खन और घी) जानवरों को खिलाया जाता है
चरागाहें धूप के संपर्क में। दैनिक आहार में इन खाद्य पदार्थों को शामिल करने से रोकता है
रिकेट्स। भारत में आमतौर पर विटामिन डी के साथ पूरक की आवश्यकता नहीं होती है।
तेल रोग की रोकथाम में ज्ञात मूल्य का है।Q17. State the beneficiaries of, the services provided by, the objectives of and the
challenges faced in the Mid-Day Meal Program.Q17। के लाभार्थियों, द्वारा प्रदान की गई सेवाओं, के उद्देश्यों और के बारे में बताएं
मध्याह्न भोजन कार्यक्रम में चुनौतियों का सामना करना पड़ा।
Ans, Tamil Nadu was the first to initiate a massive noon meal programme to
children. Neither a child that is hungry, nor a child that is ill can be expected to
learn. Realizing this need the Mid-Day Meal (MDM) Scheme was launched in
primary schools during 1962-63.Mid-Day Meal improves three areas:1. School attendance2. Reduced dropouts3. A beneficial impact on children’s nutrition.
The Central Government supplies the full requirement of food grains for the
programme free of cost. For its implementation in rural areas, Panchayats and
Nagarpalikas are also involved or setting up of necessary infrastructure for
preparing cooked food. For this purpose NGOs, women’s group and parent-teacher
councils can be utilized. The total charges for cooking, supervision and kitchen are
eligible for assistance under Poverty Alleviation Programme. In several states,
supplementary feeding was assisted by food supplies from Cooperation for
American Relief Everywhere (CARE) and World Food Programme (WFP). There are
problems of administration and quality of food that have affected the programme
outcomes.Objectives: The objectives of the mid-day meal scheme are:
1. Improving the nutritional status of children in classes I – VIII in Government,
Local Body and Government aided schools, and EGS and ATE centers
2. Encouraging poor children, belonging to disadvantaged sections, to attend
school more regularly and help them concentrate on classroom activities.
3. Providing nutritional support to children of primary stage in drought-affected
areas.Challenges faced in the Mid-Day Meal Program: Mid-Day Meal Scheme is being
implemented in India since August 15, 1995, as a part of the National Program of
Nutritional Support to Primary Education. It was introduced in India with an
objective to enhance enrolment retention and attendance and simultaneously
improving nutritional levels among children. Teachers play a key role in the
successful implementation of mid-day meal scheme at school level. The paper
focuses on the problems faced by teachers in the implementation of mid-day meal
scheme. The study on which this paper is based was conducted in the Jammu
Province. Survey method of descriptive research was used. Multistage sampling
technique was used for the selection of sample. The sample size comprised 200Teachers selected randomly from the primary schools of Jammu Province. Sell
prepared questionnaire was used to collect the primary data Data was analyzed
using simple statistical technique such as percentages. Teachers pointed out a
number of problems such as problem of management of the mid day meal wastage
of food by the students insufficient and delayed receipt of funds increased
workload of teachers, procuring dry ration from the retail shops lack of
infrastructure for storage cooking and serving food lack of safety provisions
unhygienic surroundings etc being faced by them in implementation of Mid-Day
Meal Scheme. The paper puts forward certain suggestions for effective
implementation of the scheme so that objectives of mid-day meal can be achievedQ18. Enumerate important National Health Programs operational in the country.
Ans. During the last four decades, since the attainment of Independence
considerable progress has been achieved in India in the promotion of the health
status of its population. You know that small pox has been completely eliminated,
the expectancy of life at birth has increased significantly. This progress could be
achieved due to several steps taken by the National Government.
Among such measures, one is implementation of a number of health programs.
These programmes are normally referred to as National Health Programmes. Are
you aware of these programmes? For your information, the main health
programmes are listed here:
National Irnmunisation Programme
National Family Welfare Programme
National Programme for Prevention of Nutritional Blindness due to Vitamin A Deficiency
National Nutritional Anaemia Control Programme
National lodine Deficiency Disorders Control Programme
National Filaria Control Programme
National Programme for Control of Blindness
National Aids Control Programme
National Mental Health Programme
National Diabetes Control Programme
National Tuberculosis Control Programme
National Malaria Eradication Programme
Child Survival and Safe Motherhood Programme.The National Health Programmes are financed by the Government of India. Several
of these programmes are assisted by international health agencies such as WHO and
UNICEF.Q18. What is the role of the child care worker when a child falL sicK in the center?Q18। जब केंद्र में एक बच्चा लड़खड़ाता है तो चाइल्ड केयर वर्कर की क्या भूमिका होती है?
Ans. Whatever the child’s lines, you must first make the child comfortable. Try to
reduce the child’s distress and make her rest. The general rules for treating any child
who sick are:
1) Never leave the child alone in a room. Tell the mother or older sibling to stay with
the child and talk to her. If the child is not too sick, an older sibling or friend can
play with her.
2) See that the room is well ventilated. There should not be any draught, but at the
same time there should be fresh air.
3) The child’s clothes and bed clothes should be light and clean, preferably of cotton
Warm clothes, if necessary, should be used over the cotton clothes.
4) Give plenty of liquids to the child to drink to prevent dehydration. If the child has
high fever and/or is breathing rapidly, this will add to dehydration..
5) There should be no strong smells in the room.उत्तर:। बच्चे की जो भी रेखाएं हैं, आपको पहले बच्चे को सहज बनाना होगा। की कोशिश
बच्चे के संकट को कम करें और उसे आराम दें। किसी भी बच्चे के इलाज के लिए सामान्य नियम
कौन बीमार हैं:
1) बच्चे को कभी भी एक कमरे में अकेला न छोड़ें। मां या बड़ी बहन को साथ रहने के लिए कहें
बच्चे और उससे बात करें। यदि बच्चा बहुत बीमार नहीं है, तो एक बड़ा भाई या दोस्त कर सकता है
उसके साथ खेलें।
2) देखें कि कमरा अच्छी तरह हवादार है। कोई मसौदा नहीं होना चाहिए, लेकिन
उसी समय ताजी हवा होनी चाहिए।
3) बच्चे के कपड़े और बिस्तर के कपड़े हल्के और साफ होने चाहिए, अधिमानतः कपास के
गर्म कपड़े, यदि आवश्यक हो, सूती कपड़े के ऊपर इस्तेमाल किया जाना चाहिए।
4) निर्जलीकरण को रोकने के लिए पीने के लिए बच्चे को बहुत सारे तरल पदार्थ दें। अगर बच्चा है
तेज बुखार और / या तेजी से सांस ले रहा है, यह निर्जलीकरण में जोड़ देगा ।।
5) कमरे में कोई मजबूत गंध नहीं होना चाहिए।Q19. Recognize the symptoms of illness – mild and severe in the childQ19। बीमारी के लक्षणों को पहचानें – बच्चे में हल्का और गंभीर
Ans. When children get sick, they look helpless and vulnerable. They may not
complain, but become withdrawn and quiet. A child who should be playing will curl
up in a comer, or become indifferent to everything around. The reason may be fever,
pain or immense tiredness.
The child in your care in the center may fall sick or the parent may bring a sick child
to you for help. You will have for observe the child carefully to see if she is ill and to
determine the extent of illness.
The following are symptoms of mild or moderate illness:
When the child becomes inactive and does not play.
When the child is tired all the time.
When the child cries continuously, or is irritable.
When the child refuses feeds, or is vomiting.
When there is fever with cold and cough.
When there is pain anywhere.
When there is a skin rash with or without fever.
When there is any swelling anywhere.
The following are symptoms of severe illness:
Irritable or listless child, crying or whimpering,
Difficulty in breathing.
Fever with rapid breathing. (More than 50 times per minute)
Drowsy and cannot be roused.
Has fits (convulsions) with or without fever.
Dry lips and sunken eyes. Skin dry and wrinkled.
Not responding to stimuli.
looks bluish, yellowish or very pale
Of course, each illness will have its specific symptoms about which you will read in
the I subsequent Units. But the symptoms described above are general ones, which
indicate tha-9 e child has some health problem.उत्तर:। जब बच्चे बीमार होते हैं, तो वे असहाय और असुरक्षित दिखते हैं। वे नहीं कर सकते हैं
शिकायत करें, लेकिन वापस लें और शांत हो जाएं। एक बच्चा जो खेल रहा है, वह कर्ल करेगा
एक हास्य में, या चारों ओर सब कुछ के प्रति उदासीन हो जाते हैं। कारण बुखार हो सकता है,
दर्द या अपार थकान।
केंद्र में आपकी देखभाल करने वाला बच्चा बीमार पड़ सकता है या माता-पिता बीमार बच्चे को ला सकते हैं
आपकी मदद के लिए। आपको बच्चे को ध्यान से देखना होगा कि वह बीमार है या नहीं
ब20मारी की सीमा निर्धारित करें।
निम्नलिखित हल्के या मध्यम बीमारी के लक्षण हैं:
जब बच्चा निष्क्रिय हो जाता है और नहीं खेलता है।
जब बच्चा हर समय थका रहता है।
जब बच्चा लगातार रोता है, या चिड़चिड़ा होता है।
जब बच्चा फ़ीड से इनकार करता है, या उल्टी करता है।
जब सर्दी और खांसी के साथ बुखार होता है।
जब कहीं भी दर्द होता है।
जब बुखार के साथ या बिना त्वचा लाल चकत्ते हो।
जब कहीं भी कोई सूजन हो।
निम्नलिखित गंभीर बीमारी के लक्षण हैं:
चिड़चिड़ा या सुनने वाला बच्चा, रोता या फुसफुसाता हुआ,
सांस लेने में कठिनाई।
तेज सांस के साथ बुखार। (प्रति मिनट 50 से अधिक बार)
उखड़ा और उखड़ा नहीं जा सकता।
बुखार के साथ या उसके बिना फिट (ऐंठन) है।
सूखे होंठ और धँसी हुई आँखें। त्वचा सूखी और झुर्रियों वाली।
उत्तेजनाओं का जवाब नहीं।
नीला, पीला या बहुत पीला दिखता है
बेशक, प्रत्येक बीमारी के अपने विशिष्ट लक्षण होंगे जिनके बारे में आप पढ़ेंगे
मैं बाद की इकाइयाँ। लेकिन ऊपर वर्णित लक्षण सामान्य हैं, जो
संकेत था -9 ई बच्चे को कुछ स्वास्थ्य समस्या है।
Q20. What are the general rules in caring for the sick childQ20। बीमार बच्चे की देखभाल में सामान्य नियम क्या हैंAns. Whatever the child’s illness, you must first make the chiLd comfortable. Try to
reduce the child’s distress and make her rest.
The general rules for treating any chiLd who sick are:
(1) Never leave the child alone in a room. Tell the mother o
older sibling to stay
with the child and talk to her. If the child is not too sick, an older sibling or friend
can play with her.
(2) See that the room is well ventilated. There should not be any draught, but at the
same time there should be fresh air.
() The child’s clothes and bed clothes should be light and clean, preferably of
cotton. Warm clothes, if necessary, should be used over the cotton clothes.
(4) Give plenty of liquids to the child to drink to prevent dehydration. If the child
has high fever and/or is breathing rapidly, this will add to dehydration..
(5) There should be no strong smells in the room.
(6) Treat the symptoms of the illness.
If there is high fever, bring the temperature down with sponging. Put a wet cloth
over the forehead, and when the cloth gets hot, wet it in cold water again. Repeat
until the temperature comes down. If the temperature is very high, tepid’ (room
temperature) sponging of the whole body will help. Gently rub the whole body with
a wet towel, taking care to see that there is no draught in the room.
If there is diarrhoea, start on oral rehydration.
If there is shivering or fits, keep the child well covered.
If there is difficulty in breathing raise thehead with a pillow.
In fever keep the feet covered and warm.
If there is vomiting, see that the child does not choke on the liquid she brings up.
Turn the head to one side.
If there is vomiting, give a spoonful of sugar
If there is a wound, clean and dress it.
(7)If the child is hungry, give light easily digestible food. Avoid fried and oily food.
(8) Keep the child clean. Clean the mouth with a swab of cotton dipped in glycerin or
even plain water.
(9) Give medication only if you are sure about what has to be given. If needed
contact. The doctor, the Primary Health Centre, the Lady Health Visitor or the
Auxiliary Nurse, Midwife.
(10) Watch for worsening symptoms.
(11) Ensure proper disposal of waste (stools, vomitus) so that the infection does not
spread.
(12) If an infant falls ill and the mother has been breast feeding the child, encourage
her to continue doing so. Many mothers believe that breast feeding the child during
illness is harmful. But this is a wrong notionउत्तर:। बच्चे की बीमारी जो भी हो, आपको पहले चिड को आराम से करना चाहिए। की कोशिश
बच्चे के संकट को कम करें और उसे आराम दें।
किसी भी चिड के इलाज के सामान्य नियम जो बीमार हैं:
(1) बच्चे को कभी भी एक कमरे में अकेला न छोड़ें। माँ ओ को बताओ
रहने के लिए पुराने भाई-बहन
बच्चे के साथ और उससे बात करें। यदि बच्चा बहुत बीमार नहीं है, तो एक बड़ा भाई या दोस्त
उसके साथ खेल सकते हैं।
(२) देखें कि कमरा अच्छी तरह हवादार है। कोई मसौदा नहीं होना चाहिए, लेकिन
उसी समय ताजी हवा होनी चाहिए।
() बच्चे के कपड़े और बिस्तर के कपड़े हल्के और साफ होने चाहिए, अधिमानतः
कपास। गर्म कपड़े, यदि आवश्यक हो, सूती कपड़े के ऊपर इस्तेमाल किया जाना चाहिए।
(4) निर्जलीकरण को रोकने के लिए बच्चे को बहुत सारे तरल पदार्थ पीने के लिए दें। अगर बच्चा है
तेज बुखार है और / या तेजी से सांस ले रहा है, यह निर्जलीकरण में जोड़ देगा ।।
(५) कमरे में तेज गंध नहीं होना चाहिए।
(6) बीमारी के लक्षणों का इलाज करें।
तेज बुखार होने पर स्पंजिंग के साथ तापमान नीचे लाएं। एक गीला कपड़ा रखो
माथे के ऊपर, और जब कपड़ा गर्म हो जाता है, तो इसे फिर से ठंडे पानी में गीला करें। दोहराना
जब तक तापमान नीचे नहीं आता। यदि तापमान बहुत अधिक है, तो टीपिड ‘(कमरा)
तापमान) पूरे शरीर की स्पंजिंग से मदद मिलेगी। धीरे से पूरे शरीर को रगड़ें
एक गीला तौलिया, यह देखते हुए कि कमरे में कोई मसौदा नहीं है।
दस्त होने पर, मौखिक पुनर्जलीकरण शुरू करें।
अगर कंपकंपी होती है या फिट बैठता है, तो बच्चे को अच्छी तरह से ढक कर रखें।
अगर सांस लेने में कठिनाई हो, तो उठाएंएक तकिया के साथ सिर।
बुखार में पैरों को ढक कर रखें और गर्म रहें।
यदि उल्टी होती है, तो देखें कि बच्चा उस तरल को चोक नहीं करता है जो वह लाता है।
सिर को एक तरफ मोड़ें।
उल्टी होने पर एक चम्मच चीनी दें
यदि कोई घाव है, तो उसे साफ करें और कपड़े पहनें।
(Child) यदि बच्चा भूखा है, तो उसे आसानी से पचने वाला भोजन दें। तले हुए और तैलीय भोजन से बचें।
(Child) बच्चे को साफ रखें। ग्लिसरीन या में डूबा हुआ कपास की एक झाड़ू के साथ मुंह साफ करें
सादा पानी भी।
(९) दवा तभी दें जब आपको इस बारे में सुनिश्चित हो कि क्या दिया जाना है। अगर जरुरत हो
संपर्क करें। डॉक्टर, प्राथमिक स्वास्थ्य केंद्र, लेडी हेल्थ विजिटर या द
सहायक नर्स, दाई।
(10) बिगड़ते लक्षणों के लिए देखें।
(11) अपशिष्ट (मल, उल्टी) का उचित निपटान सुनिश्चित करें ताकि संक्रमण न हो
फैलाव।
(१२) यदि कोई शिशु बीमार पड़ता है और माँ बच्चे को स्तनपान कराती है, तो उसे प्रोत्साहित करें
उसे ऐसा करना जारी रखना चाहिए। कई माताओं का मानना है कि बच्चे को स्तनपान कराते समय
बीमारी हानिकारक है। लेकिन यह एक गलत धारणा है














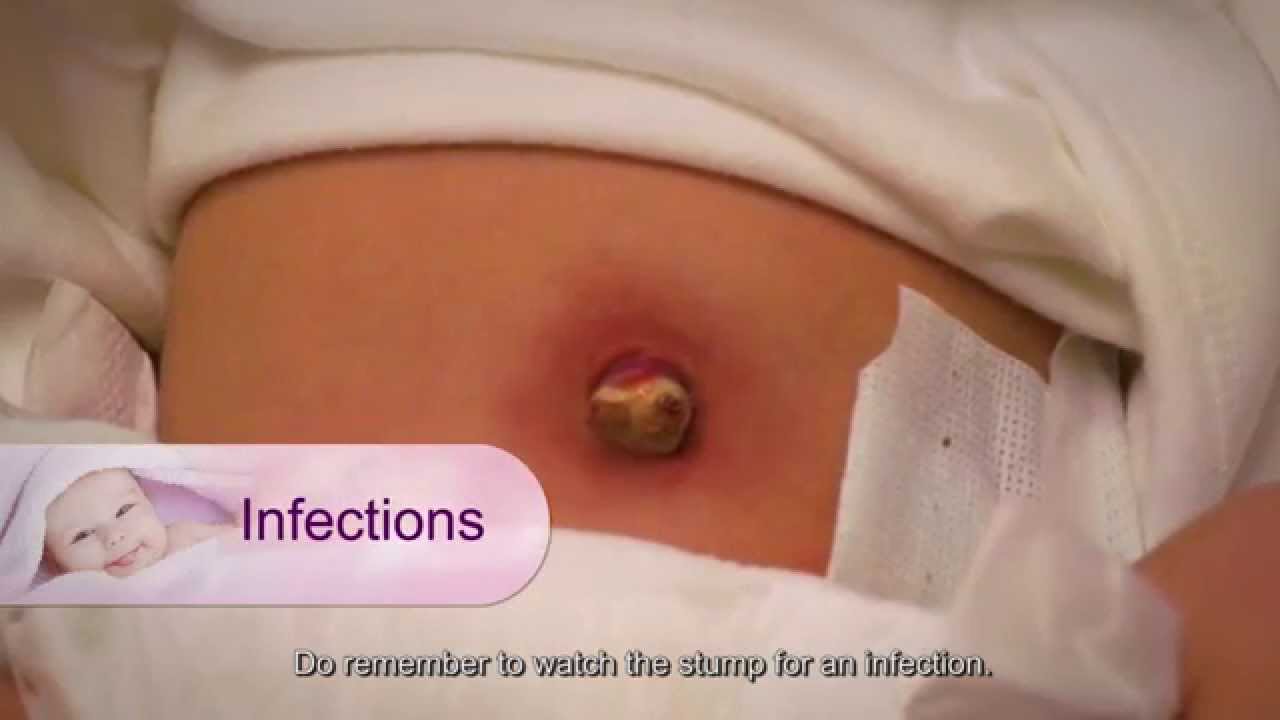
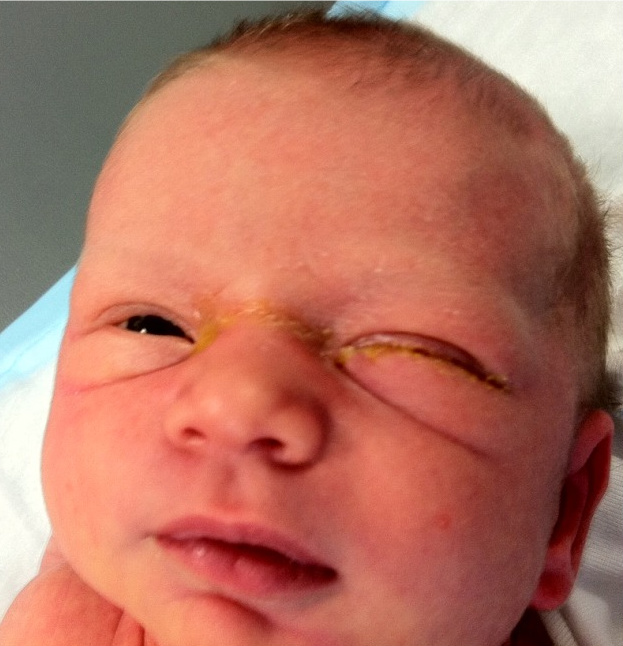

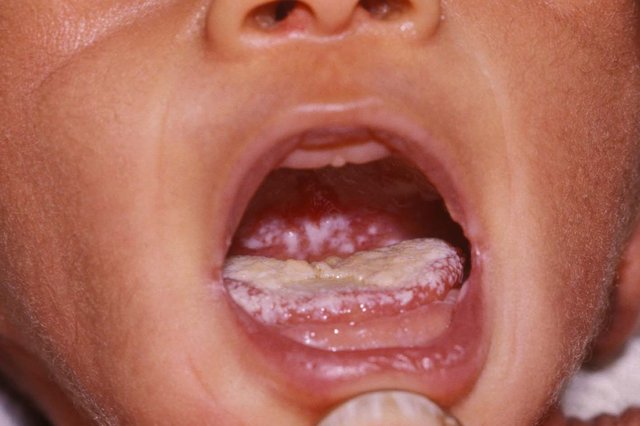




:max_bytes(150000):strip_icc()/GettyImages-695204442-b9320f82932c49bcac765167b95f4af6.jpg)







3 thoughts on “DECE 2 (Important Questions)(HIN)-IGNOU-ORSP”